Трансфузија крви
| Трансфузија крви | |
|---|---|
 | |
| Пластична кеса од 0,5 - 0,7 литара која садржи паковане еритроците у цитрату, фосфату, декстрози и раствору аденина (CPDA) | |
| Класификација и спољашњи ресурси | |
| МКБ-9-CM | 99.0 |
| MedlinePlus | 000431 |
| MeSH | D001803 |


Трансфузија крви (лат. transfundere, прелити) је процес преношења крви или њених продуката из крвног система једне особе у крвни систем друге. Трансфузија може спасити живот у многим ургентним стањима када долази до обимног крварења, а може се користити и за надокнађивање изгубљене крви у току разних лекарских интервенција или код појединих обољења (тежи облик анемије, тромбоцитопенија итд). Особама које пате од хемофилије или српасте анемије потребне су готово свакодневне трансфузије крви.
Историја[уреди | уреди извор]
Рани покушаји[уреди | уреди извор]
Први покушај трансфузије описао је хроничар Стефано Инфесура. Он приповеда како је 1492. године, када је папа Иноћентије VIII пао у кому, крв тројице дечака унесена у организам умирућег црквеног поглавара, а према препоруци лекара. Крв је уношена кроз уста, јер у то време концепт циркулације и интравенозни приступ нису били познати. Дечаци су били стари око десет година и свакоме од њих је обећан по један дукат. На крају, не само да је умро папа него и сва тројица дечака. Неки аутори су накнадно оповргнули ову причу, оптужујући Инфесуру за антипапизам.
Захваљујући открићу Вилијама Харвија о кружењу (циркулацији) крви кроз људски организам, у 17. веку дошло је до нешто софистициранијих истраживања трансфузије крви са успешним експерименталним трансфузијама између животиња. Ипак, покушаји трансфузије на људима и даље су имали фаталан исход.
Прва потпуно документована људска трансфузија крви приписана је доктору Жан-Батисту Денију, а одиграла се 15. јуна 1667. године. Он је трансфундовао крв овце у крвни систем петнаестогодишњег дечака, који се касније потпуно опоравио. Дени је након тога извео још једну трансфузију крви у организам радника, који је такође преживео. Оба случаја су вероватно била успешна због претакања мале количине овчије крви, тако да није уследила озбиљна алергијска реакција. Дени је затим извео неколико трансфузија у току лечења господина Моруа, који је након треће трансфузије умро. Иако је питање његове смрти било спорно и приписано његовој супрузи која га је наводно отровала, много је вероватније да је заправо трансфузија довела до кобног исхода.

Ричард Лауер је истражио утицај промене волумена крви на крвни систем, и развио је методе за проучавање укрштеног кружења крви код животиња. Његови инструменти су на крају довели до прве праве трансфузије крви.
Многе од његових колега су биле присутне… пред крај фебруара 1665. године он је изабрао пса средње величине, отворио југуларну вену и извукао из ње крв… док се његова снага полако гасила… Касније, како би надокнадио велики губитак крви овог пса, унио је крв из цервикалне артерије прилично великог мастифа, који је био везан уз првог… он је био препун… притичуће крви." Након што је „зашио југуларне вене“, животиња се опоравила „без знакова неудобности или неугодности."
Лауер је извео прву трансфузију крви на животињама. Касније, он бива замољен од стране Роберта Бојлија да упозна Краљевско друштво са процедуром читавог експеримента, што је Лауер и урадио у децембру 1665. године.
Шест месеци касније у Лондону, он је извео прву људску трансфузију крви у Енглеској, где је заправо на састанку Краљевског друштва он надзирао уношење 100-150 ml овчије крви у организам пацијента. Прималац је био Артур Цога, болесник који је патио од „безазленог облика лудила“. Овчија крв је коришћена због спекулација о добробитима размене крви између врста; претпостављало се како крв нежног јагњета може смирити буран дух узнемирене особе, и како срамежљиве особе могу постати комуникативније ако приме крв друштвенијих бића. Лауер је неколико пута изразио жељу за даљим лечењем Цоге, али је његов пацијент одбио ове понуде.[1]
Први успеси[уреди | уреди извор]

Научни приступ трансфузији крви датира из прве деценије 19. века, када су откривене крвне групе, што је довело до мешања крви даваоца са крвљу примаоца пре извођења саме трансфузије (рани облик унакрсне пробе).
Године 1818, доктор Џејмс Бландел изводи прву успешну трансфузију људске крви, у циљу лечења породиља које су искрвариле. Он је користио мужеве пацијенткиња као даваоце крви, и узимао је око 120 ml крви из мужевљеве руке како би је пренео у крвни систем његове супруге. У периоду 1825—1830. године Бландел је извршио 10 трансфузија крви, од којих је пет било благотворно и корисно, тако да је објавио своје резултате. Осим тога, Бландел је изумео велики број инструмената за трансфузију (бризгалице, игле за венепункцију и др),[2] а зарадио је и значајну суму новца (око 50 милиона долара). Године 1840, у медицинској школи Светог Ђорђа у Лондону, Семјуел Армстронг Лејн (кога је помагао Бландел) врши прву успешну потпуну трансфузију крви у циљу лечења оболелих од хемофилије.
Бечки лекар Карл Ландштајнер је 1900. године открио постојање три крвне групе (A, B и О), зашто је 1930. године добио Нобелову награду. Две године касније (1902) Де Кастело и Стерли су открили и четврту крвну групу - AB, чиме је био отворен пут трансфузији крви.[2] Ландштајнер је 1901. године такође открио да мешање крви два човека понекад доводи до згрушавања и да је то главни узрок због којег је долазило до лоших, а често и смртоносних последица трансфузије крви.
Настанак банака крви[уреди | уреди извор]
Док су се прве трансфузије вршиле директно из даваоца у крвни систем примаоца пре коагулације, 1910-их је откривено да се додатком антикоагуланса и чувањем крви у расхладним уређајима она може складиштити неколико дана. Прва недиректна трансфузија изведена је 27. марта 1914. године, а извео ју је белгијски доктор Албер Истен, који је користио натријум-цитрат као антикоагуланс. Прва трансфузија која је користила складиштену и охлађену крв изведена је 1. јануара 1916. године. Освалд Хоуп Робертсон, медицински истраживач и официр Војске Сједињених Америчких Држава познат је као прва особа која је основала банку крви током служења у Француској за време Првог светског рата.
Прва академска институција посвећена трансфузији крви основана је у Москви 1925. године, од стране Александра Богданова. Он је једним делом био надахнут потрагом за вечном младошћу, и са задовољством је приметио побољшање свог вида, заустављање ћелављења и остале позитивне симптоме након примања 11 трансфузија крви.
Након смрти Владимира Лењина, Богданову је поверен његов мозак јер је постојала нада за оживљавање преминулог бољшевичког вође. Богданов је изгубио живот 1928. године током једног од његових експеримената, када је примио крв студента који је боловао од маларије и туберкулозе. Неки научници (попут Лорена Грејама) сматрали су како је његова смрт могла бити и самоубиство, док други тврде како крвне групе нису биле компатибилне јер у то време појам крвних група није био у потпуности разјашњен.[3]
Модерно доба[уреди | уреди извор]

Совјетски Савез је успоставио национални систем банака крви током 30-их година 20. века. Новости о искуствима Совјета дошла је до Америке, када 1937. године Бернард Фантус, директор болнице Кук каунти из Чикага, оснива прву болничку банку крви у САД. При стварању болничких лабораторија које су конзервирале и чувале донорску крв, Фантусу је пала на памет идеја о називу „банка крви“. За неколико година, болнице и друштвене банке крви су отворене широм САД.
Крајем 30-их и почетком 40-их година 20. века, истраживања доктора Чарлса Друа довела су до открића могућности раздвајања крви на крвну плазму и црвене крвне ћелије, и до тога да се наведене крвне компоненте могу одвојено замрзнути и чувати. Крв обрађена на овај начин трајала је дуже и шанса да ће доћи до њене контаминације била је много мања.

На прелазу 1939. и 1940. године, Карл Ландштајнер, Алекс Винер, Филип Левајн, и Р. Е. Стетсон долазе до великог и важног открића Rh система крвних група, након чега се испоставило да је већи део трансфузијских реакција био узрокован њиховом инкомпатибилношћу. Три године касније, Ј. Ф. Лути и Патрик Л. Молисон уводе ACD-раствор, који смањује волумен антикоагуланса, што је омогућило узимање већих количина крви током трансфузија, као и њено складиштење и чување на дуже време.
Карл Волтер и В. П. Марфи уводе 1950. године пластичне кесе за прикупљање крви. Захваљујући овом новитету дошло је до еволуције у систему прикупљања крви, па је сада било сигурно и лако раздвојити многобројне крвне компоненте из само једне јединице крви. Открићем антикоагулансног средства CPD – A1 1979. године, рок конзервисане крви је продужен што је повећало залихе и омогућило размену тих залиха између банака крви.
Мере предострожности[уреди | уреди извор]
Компатибилност[уреди | уреди извор]


Велика пажња се поклања унакрсној проби како би се спречила имунолошка реакција примаоца на даваочеву крв. Уз општепознате поделе на крвне групе (A, B, AB и O) и Rh факторе, познато је како и други мањи антигени црвених крвних ћелија играју значајну улогу у компатибилности крви даваоца и примаоца. Ти други типови често постају изражајни ако особа прима већи број крвних трансфузија, јер примаочев организам након одређеног времена развија све већу и већу отпорност на крв осталих људи кроз процес алоимунизације.
| Крвна група примаоца | Компатибилна крвна група |
| А- | А- О- |
| А+ | А-, А+, О-, О+ |
| B- | B-, О- |
| B+ | B-, B+, O-, O+ |
| AB- | А-, B-, AB-, O- |
| AB+ | А-, A+, B-, B+, AB-, AB+, O-, O+ |
| O- | О- |
| O+ | O-, О+ |
Тестирање на инфекције[уреди | уреди извор]
Бројне инфективне болести могу се пренети током крвне трансфузије. То је довело до увођења строгих стандарда код трансфузије у развијенијим земљама. Ови стандарди укључују тестирања на могуће опасне факторе и здравствене проблеме даваоца крви, што подразумева постављање стандардних усмених и писаних питања добровољним даваоцима крви, одређивање нивоа (концентрације) хемоглобина и друга лабораторијска тестирања крви. Недостатак оваквих стандарда у сеоским подручјима Кине, где сиромашни сељаци којима су инјектиране туђе црвене крвне ћелије донирају крвну плазму за одређене своте новца, довело је до опште заразе читавог села вирусом хумане имунодефицијенције.
По Закону у Србији, крв давалаца тестира се на само четири обољења: хепатитис тип Б и тип Ц, сиду и сифилис.[2]
Када се потреба трансфузије крви може предвидети (нпр. пре заказане операције), може се применити принцип аутотрансфузије, како би се особа заштитила од заразних болести или како би се предупредио проблем компатибилности крвних група.
Обрада крви пре трансфузије[уреди | уреди извор]
Донирана крв се понекад подвргава обради након прикупљања, како би била употребљива код специфичних група пацијената:
Леукоредукција представља уклањање (филтрацију) залуталих белих крвних зрнаца из крвног продукта особе. Леукоредуцирана крв ће изузетно ретко довести до алоимунизације (развијања антитела против одређене крвне групе), и ретко ће довести до фебрилних трансфузијских реакција. Осим тога, леукоредукција знатно смањује шансу заразе цитомегаловирусом (ЦМВ). Овај поступак се користи код:
- пацијената којима је често потребна трансфузија,
- потенцијалних примаоца органа,
- болесника са историјом фебрилних нехемолитичких трансфузијских реакција,
- ЦМВ серонегативних пацијената под ризиком, чије су серонегативне компоненте недоступне и др.[5]
Ирадијација се примењује код болесника чији је имунолошки систем тешко затајио и под ризиком графт-версус-хост реакције. Трансфундовани еритроцити могу се подвргнути ирадијацији са најмање 2500 Gy како би се спречило дељење даваочевих Т-лимфоцита.[6] Овакви крвни продукти користе се код:
- пацијената са наследним имунолошким недостацима,
- пацијената који примају крвне трансфузије од рођака у програмима директне трансфузије крви,
- пацијената који примају велике дозе хемотерапије или се подвргавају трансплантацији коштане сржи,
- особа зараженим ХИВ вирусом.
Тестирање на цитомегаловирус (вирус који напада беле крвне ћелије) је значајно за болеснике са изразитим затајивањем имунолошког система (нпр. код оних који се подвргавају трансплантацији коштане сржи). Леукоредуцирана крв може заменити ЦМВ-негативне продукте, пошто потпуно уклањање белих крвних зрнаца из крви уклања и извор преношења цитомегаловируса.
Неонатална трансфузија[уреди | уреди извор]
У циљу обезбеђивања сигурности крвних трансфузија код педијатријских пацијената, болнице спроводе додатне мере предострожности ради избегавања инфекција и преферирају коришћење посебно тестираних педијатријских крвних јединица које су гарантовано негативне на цитомегаловирус. Већина лекара препоручује набавку ЦМВ-негативних крвних продуката за новорођенчад или дојенчад са ниском телесном тежином, чији имунолошки систем још није довољно развијен.[7] Ово доноси додатна ограничења при одабиру особа које могу да донирају крв бебама.
Терминологија[уреди | уреди извор]
Термини type and screen користе се за тестирања која одређују крвну групу (ABO компатибилност) и проверава постојање алоантитела.[8] Трајање ове претраге износи око 45 минута.
Ако време дозвољава дуже тестирање, крв се тестира на већи број антитела. Ова претрага је позната као group and screen и траје један дан.[8]
Ако нема времена за тестирања, користи се крв без унакрсне пробе. То је О-позитивна или О-негативна крв. О-негативна је обично намењена деци и женама у току трудноће.
Поступак[уреди | уреди извор]

Трансфузија крви се зависно од њеног извора може поделити у две основне групе:
- хомологну трансфузију, у којој се користи ускладиштена крв других људи, и
- аутологну трансфузију, у току које се користи ускладиштена крв самог пацијента.
Крв се може примити само интравенозним путем. Из тог разлога, овај процес захтева стављање каниле одговарајућег промера. Пре самог поступка трансфузије, упоређују се карактеристике крви примаоца и даваоца, како би се смањио ризик трансфузијских реакција.
Јединица крви (до 500 ml) обично се прима током 4 сата. Пацијентима, код којих постоји ризик конгестивног застоја срца, многи лекари пре саме трансфузије дају фуросемид ради спречавања преоптерећења организма течношћу. Ацетаминофен и/или антихистамин се понекад дају пацијенту пре трансфузије ради спречавања трансфузијских реакција.
Индикације за трансфузију[уреди | уреди извор]
Опште је правило да изгубљену крв и њене елементе треба у потпуности надокнадити и то оном брзином којом се појавио губитак. Индикације за трансфузију крви су различите и обухватају следећа стања:
- смањени волумен циркулишуће крви настао услед крварења, повреда, опекотина, акутног панкреатитиса и др;
- анемија (малокрвност) изазвана смањеном концентрацијом еритроцита, тј. хемоглобина;
- недостатак фактора коагулације (у случају хемофилије, фибриногенопеније и сл);
- слабост организма изазвана малнутрицијом,
- траума и постоперативне болести (компликације);
- фетална еритробластоза;
- токсикоза дојенчади,
- неке заразне болести (тифус, сепса);
- болести узроковане радиоактивним и јонизујућим зрачењем, и
- друга обољења.[9]
Давање крви[уреди | уреди извор]

Крв се најчешће даје као читава крвна јединица, уношењем катетера у вену и прикупљањем крви у пластичну кесу са антикоагулансом, путем силе гравитације. Прикупљена крв се затим раздваја на крвне компоненте ради боље и потпуније употребе. Поред еритроцита, крвне плазме и тромбоцита, други продукти крви који се користе су: протеин албумин, концентрат фактора коагулације, криопреципитат, концентрат фибриногена и имуноглобулини (антитела). Црвене крвне ћелије, плазма и тромбоцити се могу давати и самостално кроз сложени поступак назван афереза.
Иако примаоци крви остају углавном анонимни, крвним продуктима у банкама крви увек се може ући у траг кроз читав процес од давања до инфузије крви примаоцу. Ово омогућава управљање и истраживање било каквих сумњивих преносивих болести путем трансфузије или трансфузијских реакција.
Контраиндикације за даваоце крви[уреди | уреди извор]
Центри за трансфузију крви у различитим државама прописују услове које добровољни даваоци крви морају задовољити. Неке од најчешћих контраиндикација су:
- претходно боловање од маларије или хепатитиса,
- злоупотреба интравенозних дрога,
- примање људских хипофизних хормона,
- ризично сексуално понашање (различито дефинисано),
- употреба одређених медикамената,
- исподпросечна телесна тежина (неухрањеност),
- велики губитак телесне тежине у скоријем периоду,
- малокрвност,
- тетовирање у претходних 12 месеци,
- трудноћа итд.
Компликације и ризици[уреди | уреди извор]
Као и друге медицинске интервенције, трансфузију крви треба вршити само када је то заиста неопходно. Одлука о давању крви пацијенту се доноси након пажљивог разматрања свих околности и процене ризика. Лекар треба притом да одвагне ризик који доноси трансфузија, као и ризик ако она изостане. Изостанак овог третмана у неким случајевима представља опасност по живот (и тада је апсолутно индикована), али исто тако она може да узрокује одређене компликације и нежељене ефекте код болесника.[10]
За даваоце[уреди | уреди извор]
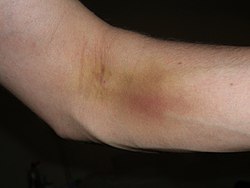
Давање читавих јединица крви у савременом, добро вођеном центру за трансфузију крви је прилично сигурно. Највећи ризик се односи на могућност вазовагалне или обичне несвестице. Истраживање, које је обухватило 194.000 добровољних даваоца крви током временског периода од једне године у урбаном центру за прикупљање крви смештеном у САД, открило је 178 случајева несвестице (инциденца 0,09%).[11] Од тога је пет случајева било хитно и захтевало је збрињавање у болници, док је само један случај имао дуготрајне компликације. Већина несвестица догодила се након трансфузије, за столом који је намењен окрепљењу, што је ауторе студије навело да даваоце подстакну да барем 10 минута проведу за столом и пију течност након давања крви. Спроведена је и друга студија, где је 1.000 насумично изабраних добровољних давалаца крви интервјуисано 3 недеље након поступка. Код њих су откривени следећи знакови и симптоми:
- модрица на месту убода –– 23%
- бол у руци –– 10%
- оток на месту убода –– 2%
- сензорне промене у рукама (горућа бол, отупљеност, жмарци) –– 1%
- умор –– 8%
- вазовагални симптоми –– 5%
- мучнина и повраћање –– 1% [12]
Ниједна од наведених компликација није била толико озбиљна да је захтевала медицинску помоћ. Такође, ризик за добијање инфекције је минималан. Давање крвних продуката путем аферезе је много инвазивнији и сложенији поступак, који може довести до додатних ризика, али је и овај процес прилично сигуран за даваоца.
За примаоце[уреди | уреди извор]
Постоје различити ризици повезани са примањем крви.
Фебрилна нехемолитичка трансфузијска реакција[уреди | уреди извор]
Најчешћа негативна реакција на крвну трансфузију је тзв. фебрилна нехемолитичка трансфузијска реакција. Она се одликује температуром, која се сама повлачи након одређеног времена и не узрокује никакве дуготрајне проблеме или пропратне појаве.
Пирогене реакције[уреди | уреди извор]
Пирогене реакције (грозница и повишена температура) се могу јавити за време трансфузије или неколико сати после ње. Симптоми су индивидуални и крећу се од лагано повишене температуре и осећаја хладноће, до грознице и дрхтавице. Узрочници ове реакције могу бити присуство сумпора, различита загађења примљене крви, инкомпатибилна крвна група, разне пирогене материје итд.
Код пирогених реакција се прекида са давањем крви, а уколико се јави након трансфузије пацијенту се интравенски даје 10%-тни раствор калцијумових соли.[9]
Посттрансфузионе хемолитичке реакције[уреди | уреди извор]
Ове реакције настају услед давања инкомпатибилне или већ хемолизиране крви пацијенту. У првом случају се углавном ради о неподударности крвних група или сензибилираном болеснику (услед често понављаних трансфузија). У другом случају је у питању давање крви са истеклим роком трајања или неисправан поступак конзервације након њеног узимања.
Посттрансфузиона хемолитичка реакција се одликује аглутинацијом еритроцита, што узрокује стање локалне хипоксије и може да доведе до стања шока. Клинички симптоми и знаци су појава црвенила па затим бледила коже, цијаноза јагодица прстију, знојење, болови у крстима, стезање испод грудне кости, нагли пад крвног притиска итд. Неколико сати након трансфузије долази до појаве хемоглобина у урину, а након 12-24 сата се јавља жутица праћена хемоглобинуријом. Осим знакова класичног шока, може доћи и до оштећења бубрега и појаве тзв. посттрансфузионог бубрега или акутне тубуларне нефрозе.[9]
Акутна тубуларна нефроза[уреди | уреди извор]
Ово стање се надовезује на претходну реакцију. Одликује се смањењем количине излученог урина (олигурија), које прелази у потпуну анурију. Затим долази до хипертензије (повишеног крвног притиска), ацидозе и коме пацијента. Уколико се не лечи, након 9-12 дана долази до смртног исхода.[9]
Уртикаријске реакције[уреди | уреди извор]
Ове реакције се јављају код око 1% свих пацијената. У циљу лечења примењују се мале дозе адреналина или ефедрина, калцијумове соли, антихистаминик итд.
Бактеријска контаминација[уреди | уреди извор]
Крвни продукти се ретко могу контаминирати бактеријама. Ризик теже бактеријске инфекције и сепсе процењује се на 1:50.000 код трансфузија тромбоцита, и 1:500.000 код трансфузија црвених крвних ћелија (еритроцита).[13] Ово је једна од најтежих компликација трансфузије, која се често завршава смрћу у року од 24 часа.
Трансфузијска озледа плућа[уреди | уреди извор]
Трансфузијска акутна озледа плућа је још једна штетна појава повезана са трансфузијом крви. Јавља се акутни респираторни бол, који је често повезан са повишеном температуром, плућним едемом, хипотензијом (ниским крвним притиском) итд. Може се догодити код једне од 2000 трансфузија.[14] Симптоми се мењају од благих до опасних по живот, али се већина пацијената потпуно оправи у року од 96 сати, а смртност овог стања је мања од 10%.[15]
Пренос обољења на примаоца[уреди | уреди извор]
Путем крви се понекад могу пренети и одређена обољења са даваоца на примаоца. Узрок је најчешће недовољна контрола јединица крви након њиховог прикупљања. Болести које се најчешће преносе на овај начин су: луес, маларија, сида, жутица, хемофилија итд.[9]
Остале компликације[уреди | уреди извор]
Остали ризици код примања трансфузије крви укључују оптерећење кардиоваскуларног система, оптерећење гвожђем (при многобројним трансфузијама еритроцита), анафилактичке реакције (код особа с мањком имуноглобулина А) и др.
Утицај на имунолошки систем[уреди | уреди извор]
Трансфузијом се у организам пацијента уноси велики број различитих материја, које могу изазвати активацију или супресију имунског система. Активација узрокује производњу алоантитела и активацију Т-ћелија (лимфоцита), док је имуносупресија повезана са дужим преживљавањем трансплантираних органа, већом учесталошћу бактеријских инфекција и потенцијално већом смртношћу код особа са злоћудним туморима.[16]
Пирогене реакције (грозница и повишена температура) се могу јавити за време трансфузије или неколико сати после ње. Симптоми су индивидуални и крећу се од лагано повишене температуре и осећаја хладноће, до грознице и дрхтавице. Узрочници ове реакције могу бити присуство сумпора, различита загађења примљене крви, инкомпатибилна крвна група, разне пирогене материје итд.
Код пирогених реакција се прекида са давањем крви, а уколико се јави након трансфузије пацијенту се интравенски даје 10%-тни раствор калцијумових соли.[9]
Посттрансфузионе хемолитичке реакције[уреди | уреди извор]
Ове реакције настају услед давања инкомпатибилне или већ хемолизиране крви пацијенту. У првом случају се углавном ради о неподударности крвних група или сензибилираном болеснику (услед често понављаних трансфузија). У другом случају је у питању давање крви са истеклим роком трајања или неисправан поступак конзервације након њеног узимања.
Посттрансфузиона хемолитичка реакција се одликује аглутинацијом еритроцита, што узрокује стање локалне хипоксије и може да доведе до стања шока. Клинички симптоми и знаци су појава црвенила па затим бледила коже, цијаноза јагодица прстију, знојење, болови у крстима, стезање испод грудне кости, нагли пад крвног притиска итд. Неколико сати након трансфузије долази до појаве хемоглобина у урину, а након 12-24 сата се јавља жутица праћена хемоглобинуријом. Осим знакова класичног шока, може доћи и до оштећења бубрега и појаве тзв. посттрансфузионог бубрега или акутне тубуларне нефрозе.[9]
Акутна тубуларна нефроза[уреди | уреди извор]
Ово стање се надовезује на претходну рекцију. Одликује се смањењем количине излученог урина (олигурија), које прелази у потпуну анурију. Затим долази до хипертензије (повишеног крвног притиска), ацидозе и коме пацијента. Уколико се не лечи, након 9-12 дана долази до смртног исхода.[9]
Уртикаријске реакције[уреди | уреди извор]
Ове реакције се јављају код око 1% свих пацијената. У циљу лечења примењују се мале дозе адреналина или ефедрина, калцијумове соли, антихистаминик итд.
Бактеријска контаминација[уреди | уреди извор]
Крвни продукти се ретко могу контаминирати бактеријама. Ризик теже бактеријске инфекције и сепсе процењује се на 1:50.000 код трансфузија тромбоцита, и 1:500.000 код трансфузија црвених крвних ћелија (еритроцита).[13] Ово је једна од најтежих компликација трансфузије, која се често завршава смрћу у року од 24 часа.
Трансфузијска озледа плућа[уреди | уреди извор]
Трансфузијска акутна озледа плућа је још једна штетна појава повезана са трансфузијом крви. Јавља се акутни респираторни бол, који је често повезан са повишеном температуром, плућним едемом, хипотензијом (ниским крвним притиском) итд. Може се догодити код једне од 2000 трансфузија.[14] Симптоми се мењају од благих до опасних по живот, али се већина пацијената потпуно оправи у року од 96 сати, а смртност овог стања је мања од 10%.[15]
Пренос обољења на примаоца[уреди | уреди извор]
Путем крви се понекад могу пренети и одређена обољења са даваоца на примаоца. Узрок је најчешће недовољна контрола јединица крви након њиховог прикупљања. Болести које се најчешће преносе на овај начин су: луес, маларија, сида, жутица, хемофилија итд.[9]
Остале компликације[уреди | уреди извор]
Остали ризици код примања трансфузије крви укључују оптерећење кардиоваксуларног система, оптерећење гвожђем (при многобројним трансфузијама еритроцита), анафилактичке реакције (код особа с мањком имуноглобулина А) и др.
Утицај на имунолошки систем[уреди | уреди извор]
Трансфузијом се у организам пацијента уноси велики број различитих материја, које могу изазвати активацију или супресију имунског система. Активација узрокује производњу алоантитела и активацију Т-ћелија (лимфоцита), док је имуносупресија повезана са дужим преживљавањем трансплантираних органа, већом учесталошћу бактеријских инфекција и потенцијално већом смртношћу код особа са злоћудним туморима.[16]
Превенција[уреди | уреди извор]
Учесталост и озбиљност штетних последица трансфузије се могу смањити поштовањем прописа и препорука о прикупљању, тестирању, издвајању елемената, складиштењу, транспорту и употреби крви и њених продуката.[17]
Аутотрансфузија[уреди | уреди извор]

Аутотрансфузија је терапијски поступак којим се болеснику узима крв, адекватно се обрађује и чува, и затим поново даје у случају потребе. Користи се најчешће код хируршких операција или терапије цитостатицима у фази ремисије.[18] То је, заправо, вид трансфузије у којој су давалац и прималац крви једна особа.[2] Принцип аутотрансфузије базиран је на чињеници да организам у себи поседује резерве крви, а да укупна количина исте није неопходна за иницирање обављања функције органа.[19]
Врсте аутотрансфузије[уреди | уреди извор]
Постоје четири вида аутотрансфузије, која се примењују појединачно или у комбинацији:
- аутологна преоперативна донација подразумева давање крви од стране пацијента у одређеним временским размацима 4-5 недеља пре хируршког захвата. За то време он узима лекове који поспешују обнављање крвних елемената и непосредно пред операцију има потпуно нормалну крвну слику. Са друге стране, обезбеђена је довољна количина сигурне крви за оперативни третман;
- акутна нормоволемијска хемодилуција се користи ако не постоји могућност за преоперативно давање крви. Тада се на почетку анестезије (непосредно пред почетак операције) узима неколико доза болесникове крви, а иста се надокнађује растворима соли, шећера, скроба или раствором желатина. Тако се крв пацијента заправо разређује, али виталне биолошке функције нису угрожене;
- интраоперативно спасавање крви захтева употребу посебних апарата (енгл. cell saver). Крв се аспирира из оперативног поља помоћу вакуум система и меша са раствором конзерванса (антикоагуланса), затим се преноси до резервоара где се одвија њена филтрација, а одатле одлази у специјално звоно где се применом центрифуге врши раздвајање крви на саставне елементе. Овако добијене ћелије се потом испирају и пакују у специјалне кесе, које се прикључују на вену и враћају у циркулациони систем пацијента;
- аутотрансфузија у постоперативном периоду се користи ако после хируршког захвата дође до крварења. Поступак прикупљања и обраде крви је исти као у претходном случају.
Примена[уреди | уреди извор]
У све програме аутотрансфузије могу бити укључене како одрасле особе, тако и труднице и деца старија од 3 године, а у поједине програме могу да буду укључене и бебе.[2]
Аутотрансфузија заузима значајно место у савременој медицини, због низа позитивних учинака. То је метода избора у свим случајевима у којима је она медицински оправдана и могућа, јер осигурава практично апсолутну сигурност од преноса болести крвљу даваоца.[20] Најчешће се примењује у областима: кардиохирургије, торакалне хирургије, ортопедије, трауматологије, гинекологије и др.
Примена ове методе не искључује у потпуности трансфузију, јер се у току разних третмана може јавити потреба за класичном трансфузијом.
Противљење трансфузији[уреди | уреди извор]
Противљење трансфузији крви може настати из личних, медицинских или верских разлога. На пример, Јеховини сведоци се противе трансфузији првенствено из верских разлога, иако истичу и могуће компликације повезане са овом процедуром.[21]
Алтернативе трансфузији[уреди | уреди извор]
С обзиром да залихе крви никада не могу бити сасвим безопасне, у свету постоји све већа потражња за адекватним алтернативним методама. Брзи развој бескрвне хирургије у последњим деценијама довео је до тога да је савремена медицина у стању да успешно врши велике срчане, васкуларне, гинеколошке, акушерске, ортопедске и уролошке операције без коришћења крви или крвних производа. Године 1998, број пацијената који су одбили крв из личних разлога премашио је број пацијената који су одбили крв из верских разлога. Бескрвна медицина је и исплативија јер доноси 25-постотну уштеду у трошковима.[22]
Претварање једне крвне групе у другу[уреди | уреди извор]
Научници Универзитета у Копенхагену су у априлу 2007. године, под вођством Хенрика Клаусена, објавили откриће ензима који омогућавају претварање крвних група А, B и AB у нулту крвну групу (универзалног даваоца).[23] Кључ је у деловању бактеријских ензима који уклањају антигене са површине црвених крвних зрнаца, и самим тим спречавају реакцију антиген-антитело (имуни одговор организма на присуство страног тела). Поменути ензими не делују на Rh факторе еритроцита, што значи да у току трансфузије мора постојати њихова подударност.[24][25]
Трансфузија у ветеринарској медицини[уреди | уреди извор]
Ветеринари често примењују трансфузију крви у току разних интервенција. Различите врсте животиња захтевају различите нивое тестирања како би се осигурала компатибилна група. На пример, мачке имају 3 крвне групе, говеда имају 11, пси имају 12, свиње 16, а коњи 34 крвне групе. Код већине животињских врста унакрсна проба није обавезна пре прве трансфузије, јер се сензибилизација развија након ње.
У свету се осим пуне крви за трансфузију употребљавају и препарати крви, и рутински се одређују крвне групе, нарочито код узгоја.[26]
Допинг[уреди | уреди извор]
Допинг крвљу укључује било који илегалан начин повећања испоруке кисеоника мишићима и укључује трансфузију крви, узимање супстанци које подстичу еритроцитопоезу, коришћење замена за крв и генску терапију.
Трансфузија крви као веома делотворан начин повећања броја еритроцита је 70-их година 20. века била веома популарна међу спортистима. Допинг крвљу се врши узимањем властите или туђе крви, с тим да је први начин знатно теже открити у антидопинг контролама.[27] Спортисти обично дају крв након висинских припрема (када је у њој повећана концентрација еритроцита), складиште је и затим узимају непосредно пред такмичење.
Овај вид допинга је нарочито присутан у бициклизму. Први пут је откривен 2004. године на Олимпијским играма, мада је познато да се користио и раније. Прва особа која је пала на антидопинг тесту је био амерички бициклиста Тајлер Хамилтон у септембру 2004. године.[28]
Хемотерапија[уреди | уреди извор]
Терапија компонентама крви представља лечење болесника трансфузијом крви или њених специфичних продуката у циљу реконституције и одржавања хомеостазе. Њеним извођењем утиче се на запремину циркулишуће крви, капацитет за везивање и транспорт кисеоника, хемостазне функције крви и активност медијатора имуног одговора. Она представља супортивни метод лечења, али применом ове терапије може доћи и до развоја нежељених ефеката. Због тога, пре доношења одлуке о увођењу хемотерапије увек мора бити процењена корист и ризик од њеног извођења.
У оквиру хемотерапије користе се:
- деплазматисана крв (еритроцити) у циљу повећања концентрације хемоглобина и способности крви за пренос кисеоника, код особа са различитим облицима анемије. Овај продукт се добија уклањањем 70% волумена плазме из крвне јединице;
- крв са редукованим бројем леукоцита која смањује могућност разних штетних ефеката трансфузије;
- испрани еритроцити, код којих је смањена концентрација протеина крвне плазме (на првом месту имуноглобулина), калијума, антикоагулантних раствора и леукоцита. Постоје две технике испирања еритроцита: мануелна и аутоматизована;
- криоконзервисани (замрзнуто-одмрзнути) еритроцити, који имају рок трајања и до 10 година;
- аферезни еритроцити, добијени поступком еритроцитоферезе;
- замрзнута свежа плазма, која се користи за надокнаду фактора згрушавања, код дисеминоване интраваскуларне коагулације, хемолитичког уремијског синдрома, дефицита витамина К праћеног крварењем, дефицита инхибитора коагулације;
- криопреципитат (компонента која садржи протеине плазме), који се употребљава код пацијената који активно крваре, за лечење хемофилије А;
- тромбоцити итд.[29]
Занимљивости[уреди | уреди извор]
Шестогодишња девојчица оболела од леукемије је 2004. године излечена трансфузијом крви из своје замрзнуте пупчане врпце. Према процени лекара болнице у Илиноису, постоје велики изгледи да је управо трансфузија спасила њен живот, мада је пре тога примењена агресивна хемотерапија и зрачење целог тела. Ово је први случај у коме су матичне ћелије из пупчане врпце искориштене за трансфузију и лечење леукемије код деце.[30]
У периоду шест година (2000—2006) Јеховини сведоци су уручили здравственим радницима широм света десетине хиљада примерака видео-касете с документарним филмом Методе лечења без трансфузије — једноставне, безбедне, ефикасне. У њему светски познати стручњаци говоре о ефикасним методама које се тренутно користе у бескрвном лечењу. Интересантно је да је након пројекције филма крајем 2001, Национални завод за трансфузију Велике Британије послао писмо заједно са видео-материјалом директорима банака крви и хематолозима консултантима широм земље, подстичући их да погледају филм због „све раширенијег гледишта да је један од циљева доброг лечења избећи трансфузију крви кад год је то могуће“. У писму је наведено да је „главна порука документарног филма похвална и да јој Национални завод пружа пуну подршку“.[31]
Галерија[уреди | уреди извор]

Види још[уреди | уреди извор]
Референце[уреди | уреди извор]
- ^ www.annals.org Архивирано на сајту Wayback Machine (27. септембар 2009), Приступљено 25. 4. 2013.
- ^ а б в г д Аутотрансфузија – будућност савремене трансфузионе медицине Архивирано на сајту Wayback Machine (2. септембар 2007), Приступљено 23. 8. 2007.
- ^ Rosenthal 2002, стр. 161–162.
- ^ Крвне групе Архивирано на сајту Wayback Machine (27. септембар 2007), Приступљено 25. 8. 2007.
- ^ Ratko, T. A.; Cummings, J. P.; Oberman, H. A.; Crookston, K. P.; Dechristopher, P. J.; Eastlund, D. T.; Godwin, J. E.; Sacher, R. A.; Yawn, D. H.; Matuszewski, K. A.; University Health System Consortium (октобар 2001). „Evidence-based recommendations for the use of WBC-reduced cellular blood components”. Transfusion. 41 (10): 1310—9. PMID 11606834. S2CID 46081683. doi:10.1046/j.1537-2995.2001.41101310.x. hdl:2027.42/72881.
- ^ Góes, E. G.; Borges, J. C.; Covas, D. T.; Orellana, M. D.; Palma, P. V.; Morais, F. R.; Pelá, C. A. (јануар 2006). „Quality control of blood irradiation: Determination T cells radiosensitivity to cobalt-60 gamma rays”. Transfusion. 46 (1): 34—40. PMID 16398728. S2CID 8968922. doi:10.1111/j.1537-2995.2005.00669.x.
- ^ Red blood cell transfusions in newborn infants: Revised guidelines – publisher Canadian Paediatric Society (CPS) Архивирано на сајту Wayback Machine (3. фебруар 2007), Приступљено 2. 2. 2007.
- ^ а б Blood Processing. University of Utah, Приступљено 15. 12. 2006.
- ^ а б в г д ђ е ж з Трансфузија Архивирано на сајту Wayback Machine (28. септембар 2007), Приступљено 23. 8. 2007.
- ^ Примање крви трансфузијом Архивирано на сајту Wayback Machine (28. септембар 2007), Приступљено 26. 8. 2007.
- ^ Newman, B. H.; Graves, S. (2001). „A study of 178 consecutive vasovagal syncopal reactions from the perspective of safety”. Transfusion. 41 (12): 1475—1479. PMID 11778059. S2CID 23789257. doi:10.1046/j.1537-2995.2001.41121475.x.
- ^ Newman, B. H.; Pichette, S.; Pichette, D.; Dzaka, E. (2003). „Adverse effects in blood donors after whole-blood donation: A study of 1000 blood donors interviewed 3 weeks after whole-blood donation”. Transfusion. 43 (5): 598—603. PMID 12702180. S2CID 21383703. doi:10.1046/j.1537-2995.2003.00368.x.
- ^ а б Blajchman, M. A. (2002). „Incidence and significance of the bacterial contamination of blood components”. Developments in Biologicals. 108: 59—67. PMID 12220143.
- ^ а б Silliman, C. C.; Paterson, A. J.; Dickey, W. O.; Stroneck, D. F.; Popovsky, M. A.; Caldwell, S. A.; Ambruso, D. R. (1997). „The association of biologically active lipids with the development of transfusion-related acute lung injury: A retrospective study”. Transfusion. 37 (7): 719—726. PMID 9225936. S2CID 21942902. doi:10.1046/j.1537-2995.1997.37797369448.x.
- ^ а б Popovsky, M. A.; Chaplin Jr, H. C.; Moore, S. B. (1992). „Transfusion-related acute lung injury: A neglected, serious complication of hemotherapy”. Transfusion. 32 (6): 589—592. PMID 1502715. S2CID 37352510. doi:10.1046/j.1537-2995.1992.32692367207.x.
- ^ а б Имунолошки учинци трансфузије крви, Приступљено 25. 4. 2013.
- ^ Трансфузија крви Архивирано на сајту Wayback Machine (29. септембар 2007), Приступљено 25. 8. 2007.
- ^ Медицински лексикон - Аутотрансфузија Архивирано на сајту Wayback Machine (27. септембар 2007), Приступљено 24. 8. 2007.
- ^ Инфективне болести – када се примењује аутотрансфузија Архивирано на сајту Wayback Machine (27. септембар 2007), Приступљено 24. 8. 2007.
- ^ Властита крв потпуно сигурна, али не и јефтинија Архивирано на сајту Wayback Machine (10. септембар 2007), Приступљено 24. 8. 2007.
- ^ „Пацијенти који су Јеховини сведоци не примају трансфузију крви и брже се опорављају[[Категорија:Ботовски наслови]]”. Архивирано из оригинала 12. 2. 2013. г. Приступљено 27. 4. 2019. Сукоб URL—викивеза (помоћ)
- ^ Све већа потражња за бескрвном медицином и хирургијом — Watchtower ONLINE LIBRARY
- ^ Откривена техника за трансформацију свих крвних група у универзалну групу О, Приступљено 25. 8. 2007.
- ^ Liu, Q. P.; Sulzenbacher, G.; Yuan, H.; Bennett, E. P.; Pietz, G.; Saunders, K.; Spence, J.; Nudelman, E.; Levery, S. B.; White, T.; Neveu, J. M.; Lane, W. S.; Bourne, Y.; Olsson, M. L.; Henrissat, B.; Clausen, H. (2007). „Bacterial glycosidases for the production of universal red blood cells”. Nature Biotechnology. 25 (4): 454—464. PMID 17401360. S2CID 29804004. doi:10.1038/nbt1298.
- ^ BBC: Blood groups can be converted, Приступљено 25. 4. 2013.
- ^ Крвне групе и трансфузија крви у мачака[мртва веза], Приступљено 23. 8. 2007.
- ^ Крв као ергогено средство, Приступљено 25. 4. 2013.
- ^ Има ли чистих? Архивирано на сајту Wayback Machine (9. јун 2007), Приступљено 25. 8. 2007.
- ^ Терапија компонентама крви Архивирано на сајту Wayback Machine (29. септембар 2007) др Зоран Станојковић, Приступљено 23. 8. 2007.
- ^ Transfuzijom krvi iz pupkovine djevojčica izliječena od leukemije Архивирано на сајту Wayback Machine (11. јун 2007), Приступљено 25. 4. 2013.
- ^ Трансфузиологија — да ли ће опстати? — Watchtower ONLINE LIBRARY
Литература[уреди | уреди извор]
- Rosenthal, Bernice Glatzer (2002). New Myth, New World: From Nietzsche to Stalinism. Pennsylvania State University. стр. 161—162. ISBN 978-0-271-02533-9.
Спољашње везе[уреди | уреди извор]
- Blood transfusion safety (језик: енглески)
- BBC article on blood substitute (језик: енглески)
- The Serious Hazards of Transfusion (језик: енглески)
- New Scientist article on transfusion-associated lung injury (језик: енглески)
- Breakthrough makes all blood types universal - Joyce Howard Price, The Washington Times - April 4, 2007 (језик: енглески)
- Transfusion Medicine: The Basis and the Future - A Review from the Science Creative Quarterly (језик: енглески)
- Терапија компонентама крви
- Аутотрансфузија – будућност савремене трансфузионе медицине
- Rh фактор
- Важни датуми везани за испитивања људске крви (језик: немачки)
- Крв и трансфузија крви (језик: немачки)
- Етички кодекс Међународног друштва за трансфузију крви (језик: немачки)
 | Молимо Вас, обратите пажњу на важно упозорење у вези са темама из области медицине (здравља). |
