Meningitis
| Meningitis | |
|---|---|
 | |
| Klasifikacija i spoljašnji resursi | |
| Specijalnost | Infektologija Neurologija |
| MKB-10 | G00–G03 |
| MKB-9-CM | 320–322 |
| DiseasesDB | 22543 |
| MedlinePlus | 000680 |
| eMedicine | med/2613 emerg/309 emerg/390 |
| Patient UK | Meningitis |
| MeSH | D008581 |
Meningitis je upala meninga, zaštitnih membrana koje obavijaju mozak i kičmenu moždinu, koje su opšte poznate kao moždane opne.[1] Upalu može prouzrokovati infekcija virusom, bakterijom, ili drugim mikroorganizmima, i ređe određenim lekovima.[2] Meningitis može biti opasan po život zato što je upala blizu mozga i kičmene moždine, te se ovo stanje klasifikuje kao urgentno u medicini.[1][3]
Najčešći simptomi meningitisa, glavobolja i ukočenost vrata su povezani sa groznicom, konfuzijom ili izmenjenom svešću, povraćanjem, i nesposobnošću da se toleriše svetlost (fotofobija) ili glasni zvukovi (fonofobija). Kod dece se često ispoljavaju samo nespecifični simptomi, kao što su razdražljivost ili pospanost. Ako je prisutan osip, to može ukazati na određeni uzrok meningitisa; na primer, meningitis prouzrokovan bakterijama meningokoka može biti praćen karakterističnim osipom.[1][4]
Lumbalna punkcija dijagnostifikuje ili isključuje meningitis. Igla se uvlači u kičmeni kanal da bi se izvadio uzorak cerebrospinalne tečnosti (CST), koja okružuje mozak i kičmenu moždinu. CST se ispituje u medicinskoj laboratoriji.[3] Prva terapija kod akutnog meningitisa se sastoji od blagovremene primene antibiotika i ponekad antivirotika. Kortikosteroidi se mogu takođe koristiti za sprečavanje komplikacija teške upale.[3][4] Meningitis može dovesti do ozbiljnih dugoročnih posledica kao što su gluvoća, epilepsija, hidrocefalija i kognitivni deficiti naročito ako se ne leči brzo.[1][4] Neki oblici meningitisa (kao što su oni povezani sa infekcijama meningokokom, Hemofilus influence tip B, pneumokokom ili virusom zauški) mogu se sprečiti imunizacijom.[1]
Istorija[uredi | uredi izvor]
Neki smatraju da je još Hipokrat imao uvid u postojanje meningitisa,[5], dok je verovatno da je meningizam bio poznat prerenesansnim lekarima kao što je Avicena.[6] Opis tuberkuloznog meningitisa, tada zvanog „otok u mozgu“, se često pripisuje edinburškom lekaru Ser Robertu Vajtu u posthumnom izveštaju koji je objavljen 1768. godine, iako veza sa tuberkulozom i njenim patogenom nije stvorena do narednog veka.[6][7]
Izgleda da je epidemijski meningitis relativno nova pojava.[8] Prvi zabeležena epidemija javila u Ženevi 1805. godine.[8][9] Nekoliko drugih epidemija u Evropi i Sjedinjenim Državama su opisane uskoro nakon toga, a prvi izveštaj o epidemiji u Africi je objavljen 1840. godine. Afričke epidemije su postale mnogo češće u 20. veku, počevši od velike epidemije koja je harala Nigerijom i Ganom 1905–1908.[8]
Prvi izveštaj o bakterijskoj infekciji koja je u osnovi bila meningitis dao je austrijski bakteriolog Anton Vajhselbaum, koji je 1887. opisao meningokok.[10] Smrtnost od meningitisa je bila vrlo visoka (preko 90%) u ranim izveštajima. Godine 1906. proizveden je antiserum u konjima; ovaj proces je usavršio američki naučnik Simon Fleksner čime je znatno smanjena smrtnost od meningokokne bolesti.[11][12] Godine 1944, prijavljeno je da je penicilin efikasan kod meningitisa.[13] Uvođenje vakcine protiv hemofilusa krajem 20. veka došlo je do značajnog pada u slučajevima meningitisa vezanih za ovaj patogen,[14] a 2002. godine se pojavio dokaz da lečenje steroidima može da poboljša prognozu bakterijskog meningitisa.[12][15][16]
Epidemiologija[uredi | uredi izvor]

Iako je meningitis bolest koja se mora prijaviti u mnogim zemljama, tačna stopa učestalosti nije poznata.[17] Bakterijski meningitis se javlja kod oko 3 na 100.000 ljudi godišnje u zapadnim zemljama. Studije na nivou populacije su pokazale da je virusni meningitis češći, po 10,9 na 100.000, i da se javlja češće leti. U zemljama u razvoju poput npr. Brazila, stopa bakterijskog meningitisa je viša, u datom primeru 45,8 na 100.000 godišnje.[5] Podsaharsku Afriku muče velike epidemije meningokoknog meningitisa već više od veka,[18] zbog čega je nazvana i „pojasom meningitisa“. Epidemije se obično javljaju tokom suvog godišnjeg doba (od decembra do juna), i talas epidemije može da traje dve do tri godine, sa prestankom tokom kišnih doba.[19] Sreće se stopa napada od 100–800 slučajeva na 100.000 u ovoj oblasti,[20] u kojoj se pruža loša medicinska nega. Ove slučajeve pretežno prouzrokuje meningokok.[5] Najveća epidemija ikada zabeležena u istoriji koja je zahvatila ceo region je bila 1996–1997, prouzrokujući preko 250.000 slučajeva i 25.000 smrti.[21]
Meningokokna bolest se javlja u epidemijama u oblastima gde mnogo ljudi žive zajedno po prvi put, kao što su vojne barake tokom mobilizacije, fakultetska naselja[1] i tokom hadžiluka.[22] Iako se obrazac epidemijskih ciklusa u Africi dobro ne razume, nekoliko činilaca su povezani sa razvojem epidemije u pojasu meningitisa. Oni uključuju: medicinske uslove (imunološka osetljivost stanovništva), demografske uslove (putovanje i veliko raseljavanje stanovništva), socio-ekonomske uslove (prenaseljenost i loši uslovi za život), klimatske uslove (suša i peščane oluje), i istovremene infekcije (akutne respiratorne infekcije).[20]
Postoje značajne razlike u lokalnoj raspodeli uzročnika bakterijskog meningitisa. Na primer, grupe B i C N. meningitides prouzrokuju najviše epizoda bolesti u Evropi, dok se grupa A nalazi u Aziji i nastavlja da preovlađuje u Africi, gde prouzrokuje najviše glavnih epidemija u pojasu meningitisa, što čini oko 80% do 85% dokumentovanih slučajeva meningokoknog meningitisa.[20]
Etiologija[uredi | uredi izvor]
Meningitis obično uzrokuje infekcija mikroorganizmima. Većina infekcija je posledica virusa,[5] a takođe su uobičajeni uzročnici i bakterije, gljivice i protozoe.[2] Takođe postoje i mnogi neinfektivni uzročnici.[2] Termin aseptični meningitis se odnosi na slučajeve meningitisa koji se ne mogu prikazati bakterijskim infekcijama. Ovaj tip meningitisa je obično prouzrokovan virusima, ali može biti i posledica bakterijske infekcije koja je ranije nepotpuno lečena, kada bakterije nestanu iz moždanica ili patogeni inficiraju prostor pored moždanica (npr sinuzitis). Endokarditis (infekcija srčanih zalistaka kojom se mali klasteri bakterija šire kroz krvotok) može da izazove aseptični meningitis. Aseptični meningitis takođe može biti posledica infekcije spirohetama, tipom bakterija kome pripadaju Тreponema pallidum (izazivač sifilisa) i (Borrelia burgdorferi (poznata kao uzročnik Lajmske bolesti). Do pojave meningitisa može doći kod cerebralne malarije (malarija koja inficira mozak), kao i kod amebičnog meningitisa, koji je posledica infekcije amebama, kao što je Naegleria fowleri, dobijena iz slatkovodnih izvora.[2]
Bakterijski[uredi | uredi izvor]
Vrste bakterija koje izazivaju bakterijski meningitis se razlikuju u zavisnosti od starosne grupe kojoj inficirani pojedinac pripada.
- Kod nedonoščadi i novorođenčadi do tri meseca starosti, uobičajeni uzročnici su B streptokoke (podtip III koji normalno naseljava vaginu i uglavnom su uzročnici tokom prve nedelje života) i bakterije koje normalno nastanjuju digestivni trakt kao što je Ešerihija koli (koja nosi antigen K1). Listerija monocitogenes (serotip IVb) može da utiče na novorođenčad i javlja se u epidemijama.
- Na stariju decu obično utiču Neisseria meningitidis (meningokok) i Streptococcus pneumoniae (serotipovi 6, 9, 14, 18 i 23), a na one mlađe od pet godina Hemofilus influence tip B (u zemljama koje ne pružaju vakcinaciju).[1][3]
- Kod odraslih, meningokok i pneumokok zajedno izazivaju 80% slučajeva bakterijskog meningitisa. Rizik od infekcije bakterijom Listerija monocitogenes povećan je kod osoba starijih od 50 godina.[3][4] Uvođenjem pneumokokne vakcine došlo je do smanjenja stopa obolelih od pnemokoknog meningitisa i kod dece i kod odraslih.[23]
Postoji mogućnost da skorašnja povreda lobanje omogući prelazak bakterija nazalne šupljine u meningealni prostor. Slično tome, uređaji u mozgu i moždanicama, kao što su cerebralni šant, ekstraventrikularna drenaža ili Omaja rezervoar, nose povećan rizik od meningitisa. U ovim slučajevima je povećana verovatnoća od infekcije stafilokokama, pseudomonasom i nekim drugim Gram negativnim bakterijama.[3] Ovi patogeni su takođe u vezi sa meningitisom kod osoba sa oslabljenim imunim sistemom.[1] Infekcija u predelu glave i vrata, kao što je zapaljenje srednjeg uva ili mastoiditis, može dovesti do meningitisa kod malog broja ljudi.[3] Primaoci kohlearnog implanta zbog gubitka sluha u većem su riziku od pneumokoknog meningitisa.[24]
Tuberkulozni meningitis, tip meningitisa čiji je uzročnik mikobakterijum tuberkuloze, češće se javlja kod ljudi u zemljama gde je tuberkuloza endemična, ali se takođe javlja i kod osoba sa poremećenim imunitetom, kao što je SIDA.[25]
Rekurentni bakterijski meningitis može biti prouzrokovan perzistentnim anatomskim defektima, bilo kongenitalnim ili stečenim, a takođe i poremećajima imunskog sistema.[26] Anatomski defekti omogućavaju neprekidnu vezu između spoljašnje sredine i nervnog sistema. Najčešći uzročnik rekurentnog meningitisa je fraktura lobanje,[26] naročito prelomi u bazi lobanje ili koji se šire ka sinusima i piramidi slepoočne kosti.[26] Približno 59% slučajeva rekurentnog meningitisa je posledica ovakvih anatomskih abnormalnosti, 36% slučajeva je posledica imunodeficijencije (kao što je nedostatak komplemenata, koji ima posebnu predispoziciju ka rekurentnom meningokoknom meningitisu), dok je 5% slučajeva izazvano infekcijama u prostoru pored moždanica.[26]
Virusni[uredi | uredi izvor]
Među virusima koji prouzrokuju meningitis se nalaze enterovirusi, Herpes simpleks virus tip 2 (nešto ređe tip 1), Varičela zoster virus (poznat kao uzročnik ovčijih boginja i herpes zostera (bolnog osipa na koži)), virus zaušaka, HIV i virus limfocitnog horiomeningitisa.[17]
Gljivični[uredi | uredi izvor]
Postoji izvestan broj faktora rizika za pojavu gljivičnog meningitisa, među kojima su upotreba imunosupresanata (kao u slučaju nakon transplantacije organa), HIV/SIDA,[27] i gubitak imuniteta usled starenja.[28] Nije uobičajen kod osoba sa normalnim imunim sistemom,[29] ali se pojavi u slučaju kontaminacije lekovima.[30] Karakterističan je postepen razvoj simptoma, pri čemu su glavobolje i groznica prisutni najmanje nekoliko sedmica pre postavljanja dijagnoze.[28] Najčešći tip gljivičnog meningitisa je kriptokokni meningitis čiji je uzročnik криптококус неоформанс.[31] Procenjeno je da je u Africi kriptokokni meningitis najčeši tip meningitisa[32] i njemu se pripisuje 20–25% smrtnih slučajeva u vezi sa SIDA-om u Africi.[33] Među ostale gljivične agense spadaju histoplazma kapsulatum, kokcidioides imitis, blastomices dermatitidis i kandida vrste.[28]
Parazitarni[uredi | uredi izvor]
Sumnja na parazitarni uzročnik se javlja onda kada u cerebrospinalnoj tečnosti (CST) postoje predominantni eozinofili (tip belih krvnih ćelija). Najčešći paraziti su angiostrongilus kantonensis, gnatostoma spinigerum, šistozoma, kao i oboljenja cisticerkoza, toksokariaza, zaraza putem valjkastog crva (Baylisascaris procyonis - baylisascariasis), paragonimijaza, kao i neka retka infektivna i neinfektivna stanja.[34]
Neinfektivni[uredi | uredi izvor]
Na pojavu meningitisa može uticati nekoliko neinfektivnih prouzrokovača: širenje kancera na moždanice (maligni ili neoplastični meningitis)[35] i izvesni lekovi (uglavnom nesteroidni antiinflamatorni lekovi, antibiotici i intravenski imunoglobulini).[36] Takođe, njegovi uzročnici mogu biti zapaljenjska stanja, kao što su sarkoidoza (koja se u tom slučaju naziva neurosarkoidoza), bolesti vezivnog tkiva kao što je sistemski eritemski lupus i neke forme vaskulitisa (zapaljenjsko stanje zida krvnih sudova), kao što je Behčetova bolest.[2] Epidermoidne ciste i dermoidne ciste mogu da izazovu meningitis oslobađanjem nadražujuće materije u subarahnoidni prostor.[2][26] Molaretov meningitis je sindrom rekurentnih epizoda aseptičnog meningitisa; smatra se da ga uzrokuje herpes simpleks virus tip 2. U retkim slučajevima migrena može da dovede do meningitisa, ali se ova dijagnoza postavlja samo onda kada su svi ostali prouzrokovači eliminisani.[2]
Patofiziologija[uredi | uredi izvor]
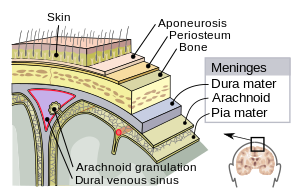
Moždanice (moždane opne) su sačinjene od tri membrane koje, zajedno sa cerebrospinalnom tečnošću, okružuju i štite mozak i kičmenu moždinu (centralni nervni sistem). Meka moždanica (lat. pia mater) je veoma nežna nepropusna membrana, koja čvrsto prianja uz površinu mozga, prateći čak i najmanji obris. Paučinasta moždanica (arahnoidea, lat. arachnoid mater - nazvana tako zbog svog paučinastog izgleda) labavo je uklopljena „kesa“ na gornjoj površini meke moždanice. Subarahnoidni prostor razdvaja paučinastu i meku moždanicu i ispunjen je cerebrospinalnom tečnošću. Spoljašnja membrana, tvrda moždanica (lat. dura mater), predstavlja debelu i jaku membranu, koja je spojena i sa paučinastom membranom i sa lobanjom.
Kod bakterijskog meningitisa bakterije stižu do moždanica pomoću jedne od dve glavne putanje: kroz krvotok ili putem direktnog kontakta između moždanica i kroz nazalnu šupljinu ili kožu. U većini slučajeva do meningitisa dolazi nakon invazije krvotoka mikroorganizmima koji žive na mukoznim površinama, kao što je nazalna šupljina. Ovo je često rezultat neke prethodne virusne infekcije, koja ruši prirodnu barijeru koju obezbeđuju mukozne površine. Čim bakterije uđu u krvotok, one prodiru u subarahnoidni prostor na mestima gde je krvno-moždana barijera ranjiva—kao što je horoidni pleksus. Meningitis se javlja kod 25% novorođenčadi sa infekcijama krvotoka prouzrokovanim streptokokama grupe B; ovaj fenomen se ređe javlja kod odraslih.[1] Direktna kontaminacija cerebrospinalne tečnosti može proisteći iz implantiranih uređaja, fraktura lobanje ili infekcije nazofarinksa ili nazalnih sinusa koji su formirali trakt sa subarahnoidnim prostorom (pogledati gore); povremeno se mogu identifikovati kongenitalni defekti tvrde moždanice.[1]
Upala velikih razmera, do koje dolazi u subarahnoidnom prostoru za vreme meningitisa, nije direktna posledica bakterijske infekcije, već se može u velikoj meri pripisati odgovoru imunskog sistema na ulazak bakterija u centralni nervni sistem. Kada imune ćelije u mozgu (astrociti i mikroglije) identifikuju komponente bakterijske ćelijske membrane, one odgovaraju oslobađanjem velikih količina citokina, posrednika sličnih hormonima, koji privlače druge imune ćelije i stimulišu druga tkiva da učestvuju u imunom odgovoru. Krvno-moždana barijera postaje propustljivija, dovodeći do „vazogenog“ cerebralnog edema (oticanje mozga usled curenja tečnosti iz krvnih sudova). Veliki broj belih krvnih zrnaca ulazi u CST, uzrokujući upalu moždanica i dovodeći do „intersticijalnog“ edema (oticanje prouzrokovano tečnošću između ćelija). Pored toga, i u zidovima krvnih sudova se javlja upala (cerebralni vaskulitis), što dovodi do smanjenja protoka krvi i do treće vrste edema, „citotoksičnog“ edema. Sva tri oblika cerebralnog edema dovode do povećanja intrakranijalnog pritiska; udruženo sa sniženim krvnim pritiskom do koga često dolazi kod akutne infekcije, to znači da krv teže ulazi u mozak, pa su zbog toga moždane ćelije lišene kiseonika i podležu apoptozi (automatska smrt ćelije).[1]
Poznato je da administracija antibiotika može u početku pogoršati proces koji je naveden gore, povećavajući količinu proizvoda ćelijske membrane bakterija, koji se otpuštaju uništavanjem bakterija. Posebni tretmani, kao što je upotreba kortikosteroida., su usmerene na smanjenje odgovora imunog sistema na ovu pojavu.[1][4]
Klinička slika[uredi | uredi izvor]
Kod odraslih, najčešći simptom meningitisa je ozbiljna glavobolja, koja se javlja u gotovo 90% slučajeva bakterijskog meningitisa, za kojom sledi nuhalna rigidnost (nesposobnost da se vrat slobodno savije napred zbog uvećanog vratnog mišićnog tonusa i ukočenosti).[37] Klasična trijada dijagnostičkih znakova se sastoji od nuhalne rigidnosti, iznenadne visoke temperature, i izmenjenog mentalnog stanja; međutim, sve tri karakteristike su prisutne samo u 44–46% slučajeva bakterijskog meningitisa.[5][37] Ako nijedan od tri znaka nije prisutan, veoma je mala verovatnoća da je u pitanju meningitis.[5] Drugi znaci koji se obično povezuju sa meningitisom uključuju fotofobiju (nepodnošenje jake svetlosti) i fonofobiju (nepodnošenje jakih zvukova). Mala deca često ne pokazuju pomenute simptome, i mogu biti samo razdražljiva i izgledati bolesno.[1] Fontanela (meko mesto na vrhu bebine glave) može se ispupčiti kod odojčadi stare do 6 meseci. Druge karakteristike po kojima se meningitis razlikuje od lakših bolesti kod male dece su bol u nogama, hladni ekstremiteti, i abnormalna boja kože.[38][39]
Nuhalna rigidnost se javlja kod 70% bakterijskog meningitisa kod odraslih.[5] Drugi znaci meningizma uključuju prisustvo pozitivnog Kernigovog znaka ili znaka Bružinskog. Kerningov znak se ocenjuje dok osoba leži na leđima, pri čemu su kuk i koleno savijeni pod uglom od 90 stepeni. Kod osobe sa pozitivnim Kerningovim znakom, bol sputava koleno da se slobodno ispruži. Pozitivan Bružinski znak se javlja kada savijanje vrata prouzrokuje nevoljno savijanje kolena i kuka. Iako se Kerningov i Bružinski znak obično koriste za ispitivanje meningitisa osetljivost ovih testova je ograničena.[5][40] Oni, međutim, imaju vrlo dobru specifičnost za meningitis: znaci se retko javljaju kod drugih oboljenja.[5] Drugi test, poznat kao „potez naglog okretanja“ pomaže da se odredi da li je meningitis prisutan kod onih koji prijavljuju groznicu i glavobolju. Od osobe se traži da brzo okrene glavu horizontalno; ako to ne pogorša glavobolju, mala je verovatnoća da je u pitanju meningitis.[5]
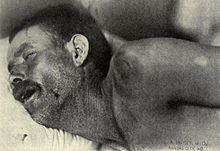
Meningitis koji prouzrokuje bakterija Neisseria meningitidis (poznat kao „meningokokni meningitis“) može se razlikovati od meningitisa prouzrokovanog drugim uzročnicima po rapidnom širenju petehijalnog osipa, koji može prethoditi drugim simptomima.[38] Osip se sastoji od brojnih sitnih, nepravilnih ljubičastih ili crvenih tačkica („petehija“) po trupu, donjim ekstremitetima, sluzokoži, konjuktivi, i (ponekad) po dlanovima ili tabanima. Osip obično ne svrbi; crvenilo ne nestaje pod pritiskom prsta ili staklene čaše. Iako osip nije nužno prisutan u meningokoknom meningitisu, on je relativno specifičan za tu bolest; međutim, ponekad se javlja kod meningitisa zbog drugih bakterija.[1] Drugi nagoveštaji o uzroku meningitisa mogu biti znaci na koži bolesti ruku, nogu i usta i genitalni herpes, koje su povezane sa različitim oblicima virusnog meningitisa.[17]
Dijagnoza[uredi | uredi izvor]
| Vrste meningitisa | Glukoza | Proteini | Ćelije |
|---|---|---|---|
| Akutni bakterijski | Niski | visoki | PMN, često> 300/mm³ |
| Akutni virusni | Normalni | normalni ili visoki | mononuklearni, < 300/mm³ |
| Tuberkuloza | Niski | visoki | mononuklearni i PMNs, <300/mm ³ |
| Gljivični | Niski | visoki | <300/mm ³ |
| Maligni | Niski | visoki | prosečni mononuklearni |
Analize krvi i snimanje[uredi | uredi izvor]
Ako se posumnja na neko ima meningitis, vrši se analiza krvi na markere zapaljenja (npr. C reaktivni protein, kompletna krvna slika), kao i krvne kulture.[3][42]
Najvažniji test za identifikaciju ili isključenje meningitisa je analiza cerebrospinalne tečnosti lumbalnom punkcijom (LP, Spinal Tap).[43] Mećutim, lumbalna punkcija je kontraindikovana ako postoji masa u mozgu (tumor ili apsces) ili ako je intrakranijalni pritisak (IKP) povišen, jer to može da dovede do hernijacije mozga. Ako je neko u opasnosti, bilo zbog mase ili povećanog IKP (nedavna povreda glave, poznati problem imunog sistema, lokalizovani neurološki znaci, ili dokaz o ispitivanju povišenog IKP), CT ili MR skeniranje se pre preporučuje nego lumbalna punkcija.[3][42][44] Ovo važi u 45% svih odraslih slučajeva.[4] Ako su CT ili MR potrebni pre LP, ili se LP teško izvodi, profesionalne smernice sugerišu da prvo treba da se administriraju antibiotici, kako bi se sprečilo kašnjenje u lečenju,[3] naročito, ako bi to bilo duže od 30 minuta.[42][44] Često, CT ili MR skeniranja se vrše u kasnijoj fazi da se procene komplikacije meningitisa.[1]
U teškim oblicima meningitisa, praćenje krvnih elektrolita može biti važno; na primer, hiponatremija je uobičajena kod bakterijskog meningitisa, zbog kombinacije faktora, uključujući dehidrataciju, neodgovarajuća ekskrecija antidiuretičkog hormona (SIADH), ili preterano agresivni intravensko davanje tečnosti.[4][45]
Lumbalna punkcija[uredi | uredi izvor]
Lumbalna punkcija se vrši pozicioniranjem osobe, obično ležanjem na strani, primenjujući lokalni anestetik, i ubacivanjem igle u duralnu kesu (kesa oko kičmene moždine) radi prikupljanja cerebrospinalnog likvora (CST ). Kada je ovo postignuto, meri se „pritisak pri otvaranju“ CST pomoću manometra. Pritisak je obično između 6 i 18 cm vode (CMV2 O);[43] kod bakterijskog meningitisa pritisak je obično povišen.[3][42] Kod kriptokoknog meningitisa, intrakranijalni pritisak je izrazito povišen.[46] Početni izgled tečnosti može potvrditi nagoveštaj prirode infekcije: zamućenost likvora ukazuje na veću količinu proteina, belih i crvenih krvnih ćelije i / ili bakterija, i samim tim se može posumnjati na bakterijski meningitis.[3]
Uzorak CST-i se ispituje prisustvo i vrstu belih krvnih ćelij a, crvenih krvnih ćelija, sadržaj proteina i nivo glukoze.[3] Gramovo bojenje uzorka može da pokaže bakterije kod bakterijskog meningitisa, ali odsustvo bakterija ne isključuje bakterijski meningitis jer se vide samo u 60% slučajeva, ova cifra je smanjena za dodatnih 20%, ako su dati antibiotici pre uzimanja uzorka. Bojenje po Gram-u je takođe manje pouzdano u određenim infekcijama, kao što je listerioza. Mikrobiološka kultura uzorka je osetljivija (ona identifikuje organizam u 70-85% slučajeva), ali može trajati i do 48 sati da rezultat postane dostupan.[3] Vrsta belih krvnih ćelija pretežno prisutnih (vidi tabelu) označava da li je meningitis bakterijski (obično neutrofili-pretežno) ili virusni (obično limfociti-pretežno),[3] iako na početku bolesti ovo nije uvek pouzdan indikator. Ređe, eozinofil i preovlađuju, sugerišući parazitsku ili gljivičnu etiologiju, između ostalih.[34]
Koncentracija glukoze u CST je normalno 40% više nego u krvi. Kod bakterijskog meningitisa obično je niža; nivo glukoze u likvoru se stoga deli glukozom u krvi (odnos glukoze CST i serumske glukoze). Odnos ≤ 0,4 ukazuje na bakterijski meningitis,[43] kod novorođenčadi, nivo glukoze u likvoru je normalno veći, a odnos ispod 0,6 (60%) se stoga smatra nenormalnim.[3] Visok nivo laktati u CST ukazuje na veću verovatnoću bakterijskog meningitisa, kao što to čini i veći broj belih krvnih zrnaca.[43] Ako je nivo laktata manji od 35 mg/dl i osoba nije prethodno dobila antibiotike, onda ovo može isključiti bakterijski meningitis.[47]
Razni drugi specijalizovani testovi se mogu koristiti za razlikovanje različitih vrsta meningitisa. Lateks test aglutinacije može biti pozitivan kod meningitisa uzrokovanih Streptokokusom pneumonije, Neisserijom meningitidis, Hemophilusom influence, Ešerihijom koli i streptokoke grupe B, njena rutinska upotreba nije ohrabrena jer retko dovodi do promena u lečenju, ali to može da se koristi ako drugi testovi nisu dijagnostički. Slično tome, test limulusnog lizata može da bude pozitivan kod meningitisa izazvanog gram-negativnim bakterijama, ali je ograničene upotrebe, osim ako drugi testovi nisu bili od pomoći.[3] Lančana reakcija polimeraze (LRP) je tehnika koja se koristi da pojača male tragove DNK bakterija u cilju otkrivanja prisustva bakterijske ili virusne DNK u cerebrospinalnoj tečnosti; to je veoma osetljiv i specifičan test, jer je potreban samo u tragovima DNK infektivnog agenta. Ona može identifikovati bakterije kod bakterijskog meningitisa i može pomoći u razlikovanju različitih uzroka virusnog meningitisa (enterovirus, herpes simplek virus 2 i zauške u onima koji nisu vakcinisani za ovo).[17] Serologija (identifikacija antitela na viruse) može biti korisna kod virusnog meningitisa.[17] Ako se sumnja na tuberkulozni meningitis, uzorak se obrađuje za prisustvo Zihl-Nilsenove mrlje, koja ima nisku osetljivost, i tuberkulozna kultura, čije procesuiranje traje dugo vremena; PCR se sve više koristi.[25] Dijagnoza kriptokoknog meningitisa se može uraditi po niskoj ceni pomoću mrlje CST Indijskim mastilom ; međutim, mnogo je osetljivije testiranje na kriptokokni antigen u krvi ili likvoru.[48][49]
Dijagnostički i terapijski problem je „delimično lečeni meningitis“, gde se javljaju simptomi meningitisa nakon primanja antibiotika (kao što su pretpostavljeni sinuzitis).{/Kada se to desi, nalazi CSTmogu da liče na virusni meningitis, ali antibiotska terapija mora da bude nastavljena sve dok ne postoji definitivan dokaz pozitivnog virusnog uzroka (npr. pozitivan enterovirus PCR).[17]
Postmortem[uredi | uredi izvor]

Meningitis može da se dijagnostikuje nakon smrti. Nalazi post mortem su obično široka upala meke moždanice i oblika paukove mreže meninga. Neutrofilni granulociti imaju tendenciju da migriraju u cerebrospinalnu tečnost i bazu mozga, zajedno sa kranijalnim nervima i kičmenom moždinom, koji mogu biti okruženi gnojem – kao što mogu meningealni sudovi.[50]
Lečenje[uredi | uredi izvor]
Meningitis može da ugrozi život i, ako se ne leči, ima visoku stopu smrtnosti;[3] odlaganje lečenja samo može da pogorša situaciju.[4] Zato, lečenje antibioticima širokog spektra ne treba odlagati iako se testovi potvrde još uvek sprovode.[44] A ako se na primarnom medicinskom pregledu posumnja na meningokokni meningitis, preporuka je da se daje benzilpenicilin pre transportovanja u bolnicu.[38] Intravenski treba koristiti tečnost ako postoje, hipotenzija (nizak krvni pritisak) ili šok.[44] Budući da meningitis može da prouzrokuje ozbiljne komplikacije, preporučuje se da se obavljaju redovne lekarske kontrole kako bi se ove komplikacije pravovremeno identifikovale[44] kao i hospitalizacija intenzivna nega pacijenta ako se proceni da je ona neophodna.[4]
Terapija bakterijskog meningitisa[uredi | uredi izvor]
Antibiotici[uredi | uredi izvor]

Lečenje empirijskim antibioticima, bez postavljanja tačne dijagnoze, treba početi odmah, još pre nego što budu poznati rezultati lumbalne punkcije. Izbor početnog lečenja umnogome zavisi od vrste bakterija koje uzrokuju meningitis na datom mestu i među datom populacijom. Na primer, u Ujedinjenom Kraljevstvu| Ujedinjeno Kraljevstvo empirijsko lečenje se sastoji iz primene cefalosporina treće generacije, kao što su cefotaksim ili ceftriakson.[42][44] U SAD, gde je pronađeno da postoji sve veća otpornost na cefalosporine kod streptokoka, u početnom lečenju se preporučuje i primena vankomicina.[3][4][42] Međutim, primena hloramfenikola, bilo samog, bilo u kombinaciji sa ampicilinom, pokazala se takođe uspešnom.[51]
Empirijska terapija se može izabrati u zavisnosti od godina starosti pacijenta, bilo da je infekciji prethodila povreda glave, bilo da je pacijent imao nedavnu intervenciju na neurohirurgiji ili, bilo da postoji cerebralni bajpas (dren) ili ne.[3] Kod mlade dece i kod odraslih, starijih od 50 godina, kao i kod onih kod kojih je oslabio imunitet, preporučuje se ampicilin Listeria monocytogenes.[3][42] Kada postanu dostupni rezultati bakterijske analize, i kada je poznat širok spektar tipa bakterijskog uzročnika, biće moguće da se, do tada korišćeni antibiotici, promene i da se koriste oni na koje je patogen osetljiv.[3] Rezultati CST kulture se uglavnom sporije dobijaju: potrebno je da prođe od 24 do 48 sati od momenta zasejavanja. Kada se rezultati konačno dobiju, empirijska terapija se može zameniti specifičnom antibiotskom terapijom koja ima za cilj da uništi uzročnike bolesti koji su osetljivi na dati antibiotik.[3] Da bi jedan antibiotik bio efikasan u lečenju meningitisa, on ne sme samo da bude aktivan protiv patogenskih bakterija, već i da, u odgovarajućoj količini, dopre do moždane opne; neki antibiotici nemaju dovoljno snažnu moć prodiranja i zato se malo koriste u lečenju meningitisa. Većina antibiotika koji se primenjuju u lečenju meningitisa nisu u kliničkim ispitivanjima bili direktno testirani na ljudima obolelim od meningitisa. Umesto toga, koriste se rezultati laboratorijskih ispitivanja na kunićima.[3] Tuberkulozni meningitis zahteva produženo lečenje antibioticima. Dok se tuberkuloza na plućima uglavnom leči 6 meseci, pacijenti oboleli od tuberkuloznog meningitisa se leče godinu dana ili duže.[25]
Steroidi[uredi | uredi izvor]
Dodatno lečenje kortikosteroidima (obično deksametazonom) pokazalo je neke dobre strane, kao što je smanjenje broja slučajeva kod kojih je došlo do gubitka sluha,[52] i bolji kratkoročni neurološki rezultati[16] kod adolescenata i odraslih iz razvijenih zemalja sa niskom stopom HIV pozitivnih..[53] Neka istraživanja su pokazala da se smanjio broj smrtnih slučajeva,[53] dok druga istraživanja to nisu pokazala.[16] Steroidi su se pokazali korisnim kod tuberkuloznog meningitisa, barem kod onih koji su HIV negativni.[54]
Zato, stručnjaci preporučuju da se sa primenom deksametazona ili nekog drugog kortikosteroida počne neposredno pre davanja prve doze antibiotika i da se nastavi još 4 dana.[42][44] Iako ovakvo lečenje najviše pogoduje bolesnicima sa pneumokoknim meningitisom, neki stručnjaci preporučuju da se nastavi sa primenom deksametazona iako se ustanovi neki drugi tip meningitisa.[3][42] Ovom primenom se najverovatnije suzbija prekomerna upala.[15]
Pomoćni kortikosteroidi imaju drugačiju ulogu kod dece nego kod odraslih. Iako se pokazalo da su kortikosteroidi korisni jednako kod odraslih kao i kod dece iz zemalja sa visokim standardom, njihovo korišćenje kod dece iz zemalja sa niskim standardom nije potkrepljeno dokazima; razlog za ovu protivurečnost nije jasan.[16] Čak i u zemljama sa visokim standardom, korisnost kortikosteroida se može videti kada se daju pre prve doze antibiotika, a najveća je u slučajevima H. influenzae meningitisa,[3][55] čija je učestalost drastično opala od uvođenja HIB vakcine. Dakle, kortikosteroidi se preporučuju u lečenju meningitisa u pedijatriji ako je uzročnik H. influenzae, i samo, ako se daju pre prve doze antibiotika; druga upotreba je sporna.[3]
Terapija virusnih meningitisa[uredi | uredi izvor]
Virusni meningitis obično zahteva samo pomoćnu terapiju; većina virusa koji su odgovorni za prouzrokovanje meningitisa ne odgovaraju na specifičnu terapiju. Tok virusnog meningitisa je mnogo dobroćudniji od toka bakterijskog meningitisa. Herpes simpleks virus i varičela zoster virus mogu reagovati na lečenje antivirusnim lekovima kao što je aciklovir, ali nijedna klinička studija nije konkretno odgovorila da li je ovo lečenje delotvorno.[17] Blagi slučajevi meningitisa se mogu lečiti kod kuće konzervativnim merama kao što su: tečnost, mirovanje i analgetici.[56]
Terapija gljivičnih meningitisa[uredi | uredi izvor]
Gljivični meningitis, kao što je kriptokokni meningitis, leči se dugim terapijama antimikoticima, kao što su amfotericin B i flucitozin.[48][57] Povećani intrakranijalni pritisak je čest kod gljivičnog meningitisa, i preporučuje se česta (idealno svakodnevna) lumbalna punktura da bi se ublažio pritisak,[48] ili alternativno lumbalni dren.[46]
Prognoza[uredi | uredi izvor]

- no data
- <10
- 10-25
- 25-50
- 50-75
- 75-100
- 100-200
- 200-300
- 300-400
- 400-500
- 500-750
- 750–1000
- >1000
Ako se ne leči, bakterijski meningitis je gotovo uvek fatalan. Za razliku od toga, virusni meningitis ima tendenciju da se reši spontano i retko je fatalan. Uz lečenje, smrtnost (rizik od smrti) od bakterijskog meningitisa zavisi od starosti osobe i osnovnog uzročnika. Od novorođenčadi, 20–30% može umreti od epizode bakterijskog meningitisa. Taj rizik je mnogo niži kod starije dece, čija je smrtnost oko 2%, ali povećava se ponovo do oko 19–37% kod odraslih.[1][4] Rizik od smrti se predviđa na osnovu različitih činilaca osim starosti, kao što su patogen i vreme koje je potrebno da se patogen ukloni iz cerebrospinalne tečnosti,[1] ozbiljnost generalizovane bolesti, smanjeni nivo svesti ili abnormalno nizak broj belih krvnih zrnaca u CSF-u.[4] Meningitis koji prouzrokuje H. influenzae i meningokok ima bolju prognozu od slučajeva koje prouzrokuje grupa B streptokoka, koliformi i S. pneumonia.[1] Kod odraslih, takođe, obolelih od meningokoknog meningitisa niža je smrtnost (3–7%) nego kod pneumokokne bolesti.[4]
Kod dece postoje nekoliko potencijalnih invaliditeta koji mogu proisteći od oštećenja nervnog sistema, uključujući senzornoneuralni gubitak sluha, epilepsija, učenje i problemi u ponašanju, kao i smanjena inteligencija.[1] To se javlja kod oko 15% preživelih.[1] Gubitak sluha se u nekoj meri može povratiti.[59] Kod odraslih, u 66% svih slučajeva, ne dolazi do invaliditeta. Glavni problemi su gluvoća (kod 14%) i kognitivno oštećenje (kod 10%).[4]
Prevencija[uredi | uredi izvor]
Za neke uzročnike meningitisa, zaštita na duže staze se može obezbediti kroz vakcinaciju, ili kratkoročno antibioticima . Neke bihevioralne mere takođe mogu biti efikasne.
Ponašanje[uredi | uredi izvor]
Bakterijski i virusni meningitis su zarazni, međutim, ni jedan ni drugi nisu tako zarazni kao obična prehlada ili grip.[60] Oba se mogu preneti preko kapljica iz respiratorne sekrecije tokom bliskog kontakta kao što su ljubljenje, kijanje ili kašljanje na nekoga, ali se ne mogu preneti samo udisanjem vazduha u prostoriji u kojoj se nalazi osoba obolela od meningitisa.[60] Virusni meningitis je uglavnom izazvan enterovirusima, i najčešće se prenosi fekalnom kontaminacijom.[60] Rizik od infekcije može biti smanjen promenom ponašanja koje je dovelo do prenosa zaraze.
Vakcinacija[uredi | uredi izvor]
Još od sedamdesetih godina prošlog veka, mnoge zemlje su, u svoje programe vakcinisanja dece, uvele imunizacija protiv Haemophilus influenzae tip B. Ovim je praktično eliminisan ovaj patogen kao uzrok meningitisa kod male dece u tim zemljama. Međutim, u zemljama u kojima je najviše izražen problem oboljevanja od zaraznih bolesti, vakcina je još uvek preskupa.[14][61] Slično tome, imunizacija protiv zaušaka dovela je do naglog smanjenja slučajeva oboljevanja od zaušaka kao uzročnika meningitisa, koji se, pre pojave vakcine, javljao u 15% slučajeva od ukupnog broja obolelih od zaušaka.[17]
Meningokokne vakcine postoje kao sredstvo imunizacije protiv grupa A, C, W135 i Y.[62] U zemljama u kojima je uvedena vakcina za prevenciju meningokokne grupe C, slučajevi bolesti izazvane ovim patogenom su drastično smanjeni .[61] Sada postoji kvadrivalentna vakcina, koja kombinuje sve četiri vakcine. Imunizacija vakcinom ACW135Y protiv četiri vrste patogena sada predstavlja neophodan uslov za učestvovanje u hadžiluku.[22] Razvoj vakcine protiv grupe B meningokoka pokazao se mnogo težim pošto njeni površinski proteini (koji bi se, u normalnim okolnostima, koristili za pravljenje vakcine) slabo reaguju reakcija imunog sistema, sa normalnim ljudskim proteinima.[61][62] Ipak, neke zemlje (Novi Zeland, Kuba, Norveška i Čile) su razvile vakcine protiv lokalnih vrsta grupe B meningokoka; neke su pokazale dobre rezultate i koriste se u programima lokalne imunizacije.[62] U Africi, sve donedavno, pristup prevenciji i kontroli meningokokne epidemije zasnivao se na ranom otkrivanju bolesti i reaktivnoj masovnoj vakcinaciji rizične populacije bivalentnom A/C odnosno trovalentnom A/C/W135 vakcinom,[63] mada se primena MenAfriVac (vakcine protiv meningokokne grupe A koja je mnogo jeftinija od postojećih kvadrivalemtnih vakcina) pokazala efikasnom kod mladih ljudi i opisana je kao model partnerskog razvoja produkta u ograničenim materijalnim uslovima.[64][65]
Rutinska vakcinacija protivStreptococcus pneumoniae pneumokoknom kombinovanom vakcinom (PCV), koja uspešno deluje na sedam poznatih serotipova (varijacija) ovog patogena (danas su u aktuelnoj upotrebi verzije koje imunizuju protiv 10 do 13 serotipova), značajno smanjuje učestalost pneumokoknog meningitisa.[61][66] pneumokokna polisaharidna vakcina, koja pokriva 23 podvrste, primenjuje se samo na određene grupe (na primer, na one koji su imali splenektomiju, uklanjanje slezine hirurškim putem); ona ne pruža značajan imunitet kod svih primalaca, npr kod male dece. Kada je u pitanju vakcinisanje dece Bacillus Calmette-Guérin-om, pokazalo se da je ova vakcina doprinela značajnom smanjenju stope oboljevanja od tuberkuloznog meningitisa, ali njena uspešnost kod odraslih osoba naterala je istraživače da potraže bolju vakcinu.[61]
Antibiotici[uredi | uredi izvor]
Kratkoročna antibiotska profilaksa jeste još jedan metod prevencije, naročito kada je u pitanju meningokokni meningitis. U slučajevima meningokoknog meningitisa, profilaktičko lečenje bliskih kontakata antibioticima (kao što su rifamicin, ciprofloksacin ili ceftriakson) može smanjiti rizik od nastanka bolesti, ali ne štiti od buduće infekcije.[42][67] Zabeležena je otpornost na rifampicin posle upotrebe, što je navelo neke istraživače da preporuče mogućnost korišćenja drugih agenasa.[67] Iako se antibiotici često koriste u pokušaju da se predupredi meningitis kod onih sa frakturom baze lobanje ipak ne postoje pouzdani dokazi kojima bi se odredilo da li su oni korisni ili štetni..[68] Ovo se može primenjivati kod pacijenata sa curenjem CST (tečnost iz kičmene moždine-likvor, prim.prev) ili bez njega.[68]
Rane i kasne komplikacije[uredi | uredi izvor]

Mogu se javiti dodatni problemi u ranom stadijumu bolesti. To može zahtevati specifičnu terapiju, a ponekad ukazati na ozbiljnu bolest ili goru prognozu. Infekcija može izazvati sepsu, sindrom sistemskog inflamatornog odgovora, sniženje krvnog pritiska, ubrzan rad srca, povišenu ili abnormalno nisku temperaturu, i ubrzano disanje. Veoma nizak krvni pritisak se može javiti u ranom stadijumu, naročito ali ne isključivo kod meningokoknog meningitisa; to može dovesti do nedovoljnog snabdevanja drugih organa krvlju.[1] Diseminovana intravaskularna koagulacija, preterana aktivacija zgrušavanja krvi, može ometati protok krvi do organa i paradoksalno povećati rizik od krvarenja. Gangrena udova se može javiti kod meningokokne bolesti.[1] Od ozbiljne meningokokne i pneumokokne infekcije može proisteći krvarenje nadbubrežne žlezde, što dovodi do Vaterhaus-Fridriksenovog sindroma, koji je često fatalan.[69]
Oticanje moždanog tkiva, pritisak u lobanji može da se poveća i da dovede do hernijacije oteklog mozga kroz bazu lobanje. To se može primetiti po smanjenom nivou svesti, gubitku zeničnog refleksa na svetlost, i abnormalnom držanju tela.[4] Upala moždanog tkiva može ometati normalan protok CST-i oko mozga (hidrocefalija).[4] Konvulzije se mogu javiti iz različitih razloga; kod dece, konvulzije su česte u ranim stadijumima meningitisa (u 30% slučajeva) i ne moraju obavezno da ukazuju na osnovni uzrok.[3] Konvulzije mogu proisteći od povećanog pritiska u oblasti sa zapaljenim moždanim tkivom.[4] Fokalne konvulzije (konvulzije koje uključuju samo jedan ud ili deo tela), uporne konvulzije, konvulzije sa kasnim početkom i one koje se teško kontrolišu lekovima ukazuju na lošiji dugoročni ishod.[1]
Upala moždanica može dovesti do abnormalnosti kranijalnih nerava, grupe nerava koji potiču iz moždanog stabla, koji snabdevaju oblast glave i vrata i koji kontrolišu, između ostalih funkcija, pokrete oka, mišiće lica i sluh.[1][5] Vizuelni simptomi i gubitak sluha može potrajati i posle epizode meningitisa.[1] Upala mozga (encefalitis) ili njegovih krvnih sudova (cerebralni vaskulitis), kao i formacija ugrušaka krvi u venama (cerebralna venska tromboza), može dovesti do slabosti, gubitka osećaja, ili abnormalnog pokreta ili funkcije dela tela koje snabdeva obolela oblast mozga.[1][4]
Reference[uredi | uredi izvor]
- ^ a b v g d đ e ž z i j k l lj m n nj o p r s t ć u f h Sáez-Llorens X, McCracken GH (2003). „Bacterial meningitis in children”. Lancet. 361 (9375): 2139—48. PMID 12826449. S2CID 6226323. doi:10.1016/S0140-6736(03)13693-8.
- ^ a b v g d đ e Ginsberg, L. (2004). „Difficult and recurrent meningitis” (PDF). Journal of Neurology, Neurosurgery, and Psychiatry. 75 Suppl 1 (90001): i16—21. PMC 1765649
 . PMID 14978146. doi:10.1136/jnnp.2003.034272.
. PMID 14978146. doi:10.1136/jnnp.2003.034272.
- ^ a b v g d đ e ž z i j k l lj m n nj o p r s t ć u f h c č Tunkel, A. R.; Hartman, BJ; Kaplan, SL; et al. (2004). „Practice guidelines for the management of bacterial meningitis” (PDF). Clinical Infectious Diseases. 39 (9): 1267—84. PMID 15494903. S2CID 11833042. doi:10.1086/425368.
- ^ a b v g d đ e ž z i j k l lj m n nj o van de Beek D, de Gans J, Tunkel AR, Wijdicks EF (2006). „Community-acquired bacterial meningitis in adults”. The New England Journal of Medicine. 354 (1): 44—53. PMID 16394301. doi:10.1056/NEJMra052116.
- ^ a b v g d đ e ž z i j Attia J, Hatala R, Cook DJ, Wong JG (1999). „The rational clinical examination. Does this adult patient have acute meningitis?”. Journal of the American Medical Association. 282 (2): 175—81. PMID 10411200. doi:10.1001/jama.282.2.175.
- ^ a b Walker, Arthur Earl; Laws, Edward R.; Udvarhelyi, George B. (1998). „Infections and inflammatory involvement of the CNS”. The Genesis of Neuroscience. Thieme. str. 219—21. ISBN 978-1-879284-62-3.
- ^ Whytt, R. (1768). Observations on the Dropsy in the Brain. Edinburgh: J. Balfour.
- ^ a b v Greenwood, B. (2006). „100 years of epidemic meningitis in West Africa – has anything changed?” (PDF). Tropical Medicine & International Health: TM & IH. 11 (6): 773—80. PMID 16771997. S2CID 28838510. doi:10.1111/j.1365-3156.2006.01639.x.
- ^ Vieusseux, G. (1806). „Mémoire sur le Maladie qui a regne à Génève au printemps de 1805”. Journal de Médecine, de Chirurgie et de Pharmacologie (Bruxelles) (na jeziku: French). 11: 50—53.
- ^ Weichselbaum, A. (1887). „Ueber die Aetiologie der akuten Meningitis cerebro-spinalis”. Fortschrift der Medizin (na jeziku: German). 5: 573—583.
- ^ Flexner, S. (1913). „The results of the serum treatment in thirteen hundred cases of epidemic meningitis” (PDF). J Exp Med. 17 (5): 553—76. PMC 2125091
 . PMID 19867668. doi:10.1084/jem.17.5.553.
. PMID 19867668. doi:10.1084/jem.17.5.553.
- ^ a b Swartz, M. N. (2004). „Bacterial meningitis—a view of the past 90 years”. The New England Journal of Medicine. 351 (18): 1826—28. PMID 15509815. doi:10.1056/NEJMp048246.
- ^ Rosenberg DH, Arling PA (1944). „Penicillin in the treatment of meningitis”. Journal of the American Medical Association. 125 (15): 1011—17. doi:10.1001/jama.1944.02850330009002. reproduced in Rosenberg DH, Arling PA (1984). „Penicillin in the treatment of meningitis”. Journal of the American Medical Association. 251 (14): 1870—6. PMID 6366279. doi:10.1001/jama.251.14.1870.
- ^ a b Peltola, H. (april 2000). „Worldwide Haemophilus influenzae type b disease at the beginning of the 21st century: global analysis of the disease burden 25 years after the use of the polysaccharide vaccine and a decade after the advent of conjugates” (PDF). Clinical Microbiology Reviews. 13 (2): 302—17. PMC 100154
 . PMID 10756001. doi:10.1128/CMR.13.2.302-317.2000. Arhivirano iz originala (PDF) 08. 07. 2014. g. Pristupljeno 16. 02. 2014.
. PMID 10756001. doi:10.1128/CMR.13.2.302-317.2000. Arhivirano iz originala (PDF) 08. 07. 2014. g. Pristupljeno 16. 02. 2014.
- ^ a b de Gans J, van de Beek D (novembar 2002). „Dexamethasone in adults with bacterial meningitis” (PDF). The New England Journal of Medicine. 347 (20): 1549—56. PMID 12432041. S2CID 72596402. doi:10.1056/NEJMoa021334.
- ^ a b v g Brouwer MC, McIntyre P, de Gans J, Prasad K, van de Beek D (2010). Van De Beek, Diederik, ur. „Corticosteroids for acute bacterial meningitis”. Cochrane Database of Systematic Reviews (9): CD004405. PMID 20824838. doi:10.1002/14651858.CD004405.pub3. CD004405.
- ^ a b v g d đ e ž Logan SA, MacMahon E (2008). „Viral meningitis”. BMJ (Clinical Research Ed.). 336 (7634): 36—40. PMC 2174764
 . PMID 18174598. doi:10.1136/bmj.39409.673657.AE.
. PMID 18174598. doi:10.1136/bmj.39409.673657.AE.
- ^ Lapeyssonnie, L. (1963). „Cerebrospinal meningitis in Africa”. Bulletin of the World Health Organization. 28 (Suppl): SUPPL:1—114. PMC 2554630
 . PMID 14259333.
. PMID 14259333.
- ^ Greenwood, B. (1999). „Manson Lecture. Meningococcal meningitis in Africa”. Trans. R. Soc. Trop. Med. Hyg. 93 (4): 341—53. PMID 10674069. doi:10.1016/S0035-9203(99)90106-2.
- ^ a b v Organization, World Health (1998). Control of epidemic meningococcal disease, practical guidelines, 2nd edition, WHO/EMC/BA/98 (PDF). 3. str. 1—83.
- ^ WHO (2003). „Detecting meningococcal meningitis epidemics in highly-endemic African countries” (PDF). Weekly Epidemiological Record. 78 (33): 294—6. PMID 14509123.
- ^ a b Wilder-Smith A (2007). „Meningococcal vaccine in travelers”. Current Opinion in Infectious Diseases. 20 (5): 454—60. PMID 17762777. S2CID 9411482. doi:10.1097/QCO.0b013e3282a64700.
- ^ Hsu, H. E.; Shutt, KA; Moore, MR; et al. (2009). „Effect of pneumococcal conjugate vaccine on pneumococcal meningitis”. N Engl J Med. 360 (3): 244—256. PMC 4663990
 . PMID 19144940. doi:10.1056/NEJMoa0800836.
. PMID 19144940. doi:10.1056/NEJMoa0800836.
- ^ Wei BP, Robins-Browne RM, Shepherd RK, Clark GM, O'Leary SJ (2008). „Can we prevent cochlear implant recipients from developing pneumococcal meningitis?” (PDF). Clin. Infect. Dis. 46 (1): e1—7. PMID 18171202. S2CID 29151128. doi:10.1086/524083.
- ^ a b v Thwaites G, Chau TT, Mai NT, Drobniewski F, McAdam K, Farrar J (2000). „Tuberculous meningitis” (PDF). Journal of Neurology, Neurosurgery, and Psychiatry. 68 (3): 289—99. PMC 1736815
 . PMID 10675209. doi:10.1136/jnnp.68.3.289.
. PMID 10675209. doi:10.1136/jnnp.68.3.289.
- ^ a b v g d Tebruegge M, Curtis N (2008). „Epidemiology, etiology, pathogenesis, and diagnosis of recurrent bacterial meningitis”. Clinical Microbiology Reviews. 21 (3): 519—37. PMC 2493086
 . PMID 18625686. doi:10.1128/CMR.00009-08.
. PMID 18625686. doi:10.1128/CMR.00009-08.
- ^ Raman, R. Sharma (2010). „Fungal infections of the nervous system: current perspective and controversies in management”. International Journal of Surgery (London, England). 8 (8): 591—601. PMID 20673817. doi:10.1016/j.ijsu.2010.07.293.
- ^ a b v Sirven JI, Malamut BL (2008). Clinical neurology of the older adult (2. izd.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. str. 439. ISBN 9780781769471.
- ^ Honda H, Warren DK (2009). „Central nervous system infections: meningitis and brain abscess”. Infectious Disease Clinics of North America. 23 (3): 609—23. PMID 19665086. doi:10.1016/j.idc.2009.04.009.
- ^ Kauffman CA, Pappas PG, Patterson TF (19. 10. 2012). „Fungal infections associated with contaminated methyprednisolone injections—preliminary report”. New England Journal of Medicine. Online first (26): 2495—2900. PMID 23083312. doi:10.1056/NEJMra1212617.
- ^ Kauffman CA, Pappas PG, Sobel JD, Dismukes WE (12. 1. 2011). Essentials of clinical mycology (2. izd.). New York: Springer. str. 77. ISBN 9781441966391.
- ^ Kauffman CA, Pappas PG, Sobel JD, Dismukes WE (12. 1. 2011). Essentials of clinical mycology (2. izd.). New York: Springer. str. 31. ISBN 9781441966391.
- ^ Park BJ, Park BJ, Wannemuehler KA, Marston BJ, Govender N, Pappas PG, Chiller TM (2009). „Estimation of the current global burden of cryptococcal meningitis among persons living with HIV/AIDS”. AIDS. 23 (4): 525—530. PMID 19182676. S2CID 5735550. doi:10.1097/QAD.0b013e328322ffac.
- ^ a b Graeff-Teixeira C, da Silva AC, Yoshimura K (2009). „Update on eosinophilic meningoencephalitis and its clinical relevance” (PDF). Clinical Microbiology Reviews. 22 (2): 322—48. PMC 2668237
 . PMID 19366917. doi:10.1128/CMR.00044-08. Arhivirano iz originala (PDF) 03. 02. 2014. g. Pristupljeno 16. 02. 2014.
. PMID 19366917. doi:10.1128/CMR.00044-08. Arhivirano iz originala (PDF) 03. 02. 2014. g. Pristupljeno 16. 02. 2014.
- ^ Gleissner B, Chamberlain MC (2006). „Neoplastic meningitis”. Lancet Neurol. 5 (5): 443—52. PMID 16632315. S2CID 21335554. doi:10.1016/S1474-4422(06)70443-4.
- ^ Moris G, Garcia-Monco JC (1999). „The Challenge of Drug-Induced Aseptic Meningitis” (PDF). Archives of Internal Medicine. 159 (11): 1185—94. PMID 10371226. doi:10.1001/archinte.159.11.1185.
- ^ a b van de Beek D, de Gans J, Spanjaard L, Weisfelt M, Reitsma JB, Vermeulen M (2004). „Clinical features and prognostic factors in adults with bacterial meningitis” (PDF). The New England Journal of Medicine. 351 (18): 1849—59. PMID 15509818. S2CID 22287169. doi:10.1056/NEJMoa040845.
- ^ a b v Theilen U, Wilson L, Wilson G, Beattie JO, Qureshi S, Simpson D (2008). „Management of invasive meningococcal disease in children and young people: Summary of SIGN guidelines”. BMJ (Clinical Research Ed.). 336 (7657): 1367—70. PMC 2427067
 . PMID 18556318. doi:10.1136/bmj.a129.
. PMID 18556318. doi:10.1136/bmj.a129.
- ^ Management of invasive meningococcal disease in children and young people (PDF). Edinburgh: Scottish Intercollegiate Guidelines Network (SIGN). 2008. ISBN 978-1-905813-31-5. Arhivirano iz originala (PDF) 07. 05. 2016. g. Pristupljeno 16. 02. 2014.
- ^ Thomas KE, Hasbun R, Jekel J, Quagliarello VJ (2002). „The diagnostic accuracy of Kernig's sign, Brudzinski neck sign, and nuchal rigidity in adults with suspected meningitis” (PDF). Clinical Infectious Diseases. 35 (1): 46—52. PMID 12060874. S2CID 3196834. doi:10.1086/340979.
- ^ Provan, Drew; Krentz, Andrew (2005). Oxford Handbook of Clinical and Laboratory Investigation. Oxford: Oxford University Press. ISBN 978-0-19-856663-2.
- ^ a b v g d đ e ž z i Chaudhuri, A.; Martinez–Martin P; Martin, PM; et al. (jul 2008). „EFNS guideline on the management of community-acquired bacterial meningitis: report of an EFNS Task Force on acute bacterial meningitis in older children and adults”. European Journal of Neurolology. 15 (7): 649—59. PMID 18582342. S2CID 12415715. doi:10.1111/j.1468-1331.2008.02193.x.
- ^ a b v g Straus SE, Thorpe KE, Holroyd-Leduc J (oktobar 2006). „How do I perform a lumbar puncture and analyze the results to diagnose bacterial meningitis?”. Journal of the American Medical Association. 296 (16): 2012—22. PMID 17062865. S2CID 52874170. doi:10.1001/jama.296.16.2012.
- ^ a b v g d đ e Heyderman RS, Lambert HP, O'Sullivan I, Stuart JM, Taylor BL, Wall RA (februar 2003). „Early management of suspected bacterial meningitis and meningococcal septicaemia in adults” (PDF). The Journal of Infection. 46 (2): 75—7. PMID 12634067. doi:10.1053/jinf.2002.1110. Arhivirano iz originala (PDF) 25. 07. 2011. g. Pristupljeno 16. 02. 2014. – formal guideline at Society, British Infection; UK Meningitis Research Trust (decembar 2004). „Early management of suspected meningitis and meningococcal septicaemia in immunocompetent adults”. British Infection Society Guidelines. Arhivirano iz originala 19. 10. 2013. g. Pristupljeno 19. 10. 2008. Nepoznati parametar
|name-list-style=ignorisan (pomoć) - ^ Maconochie I, Baumer H, Stewart ME (2008). MacOnochie, Ian K, ur. „Fluid therapy for acute bacterial meningitis”. Cochrane Database of Systematic Reviews (1): CD004786. PMID 18254060. doi:10.1002/14651858.CD004786.pub3. CD004786.
- ^ a b Perfect, J. R.; Dismukes, WE; Dromer, F; et al. (2010). „Clinical practice guidelines for the management of cryptococcal disease: 2010 update by the infectious diseases society of america”. Clinical Infectious Diseases. 50 (3): 291—322. PMC 5826644
 . PMID 20047480. doi:10.1086/649858.
. PMID 20047480. doi:10.1086/649858.
- ^ Sakushima, K; Hayashino, Y; Kawaguchi, T; Jackson, JL; Fukuhara, S (april 2011). „Diagnostic accuracy of cerebrospinal fluid lactate for differentiating bacterial meningitis from aseptic meningitis: a meta-analysis”. The Journal of Infection. 62 (4): 255—62. PMID 21382412. S2CID 206172763. doi:10.1016/j.jinf.2011.02.010. hdl:2115/48503.
- ^ a b v Bicanic T, Harrison TS (2004). „Cryptococcal meningitis” (PDF). British Medical Bulletin. 72 (1): 99—118. PMID 15838017. doi:10.1093/bmb/ldh043.
- ^ Sloan D, Dlamini S, Paul N, Dedicoat M (2008). Sloan, Derek, ur. „Treatment of acute cryptococcal meningitis in HIV infected adults, with an emphasis on resource-limited settings”. Cochrane Database of Systematic Reviews (4): CD005647. PMID 18843697. doi:10.1002/14651858.CD005647.pub2. CD005647.
- ^ Warrell DA, Farrar JJ, Crook DW (2003). „24.14.1 Bacterial meningitis”. Oxford Textbook of Medicine Volume 3 (4. izd.). Oxford University Press. str. 1115—29. ISBN 978-0-19-852787-9.
- ^ Prasad, K; Kumar, A; Gupta, PK; Singhal, T (17. 10. 2007). Prasad, Kameshwar, ur. „Third generation cephalosporins versus conventional antibiotics for treating acute bacterial meningitis”. Cochrane Database of Systematic Reviews (Online). 2007 (4): CD001832. PMC 8078560
 . PMID 17943757. doi:10.1002/14651858.CD001832.pub3.
. PMID 17943757. doi:10.1002/14651858.CD001832.pub3.
- ^ van de Beek D (mart 2010). „Adjunctive dexamethasone in bacterial meningitis: a meta-analysis of individual patient data”. Lancet Neurol. 9 (3): 254—63. PMC 2835871
 . PMID 20138011. doi:10.1016/S1474-4422(10)70023-5.
. PMID 20138011. doi:10.1016/S1474-4422(10)70023-5.
- ^ a b Assiri AM, Alasmari FA, Zimmerman VA, Baddour LM, Erwin PJ, Tleyjeh IM (maj 2009). „Corticosteroid administration and outcome of adolescents and adults with acute bacterial meningitis: a meta-analysis”. Mayo Clin. Proc. 84 (5): 403—9. PMC 2676122
 . PMID 19411436. doi:10.4065/84.5.403.
. PMID 19411436. doi:10.4065/84.5.403.
- ^ Prasad, K; Singh, MB (23. 1. 2008). Prasad, Kameshwar, ur. „Corticosteroids for managing tuberculous meningitis”. Cochrane Database of Systematic Reviews (Online) (1): CD002244. PMID 18254003. doi:10.1002/14651858.CD002244.pub3.
- ^ McIntyre, P. B.; Berkey, CS; King, SM; et al. (septembar 1997). „Dexamethasone as adjunctive therapy in bacterial meningitis. A meta-analysis of randomized clinical trials since 1988”. Journal of the American Medical Association. 278 (11): 925—31. PMID 9302246. doi:10.1001/jama.1997.03550110063038.
- ^ „Meningitis and Encephalitis Fact Sheet”. National Institute of Neurological Disorders and Stroke (NINDS). 11. 12. 2007. Arhivirano iz originala 04. 01. 2014. g. Pristupljeno 27. 4. 2009.
- ^ Gottfredsson M, Perfect JR (2000). „Fungal meningitis”. Seminars in Neurology. 20 (3): 307—22. PMID 11051295. doi:10.1055/s-2000-9394.
- ^ „Mortality and Burden of Disease Estimates for WHO Member States in 2002” (xls). World Health Organization (WHO). 2002.
- ^ Richardson MP, Reid A, Tarlow MJ, Rudd PT (1997). „Hearing loss during bacterial meningitis” (PDF). Archives of Disease in Childhood. 76 (2): 134—38. PMC 1717058
 . PMID 9068303. doi:10.1136/adc.76.2.134.
. PMID 9068303. doi:10.1136/adc.76.2.134.
- ^ a b v „CDC – Meningitis: Transmission”. Centers for Disease Control and Prevention (CDC). 6. 8. 2009. Pristupljeno 18. 6. 2011.
- ^ a b v g d Segal S, Pollard AJ (2004). „Vaccines against bacterial meningitis” (PDF). British Medical Bulletin. 72 (1): 65—81. PMID 15802609. doi:10.1093/bmb/ldh041.
- ^ a b v Harrison, L. H. (januar 2006). „Prospects for vaccine prevention of meningococcal infection” (PDF). Clinical Microbiology Reviews. 19 (1): 142—64. PMC 1360272
 . PMID 16418528. doi:10.1128/CMR.19.1.142-164.2006. Arhivirano iz originala (PDF) 08. 07. 2014. g. Pristupljeno 16. 02. 2014.
. PMID 16418528. doi:10.1128/CMR.19.1.142-164.2006. Arhivirano iz originala (PDF) 08. 07. 2014. g. Pristupljeno 16. 02. 2014.
- ^ WHO (septembar 2000). „Detecting meningococcal meningitis epidemics in highly-endemic African countries” (PDF). Weekly Epidemiological Record. 75 (38): 306—9. PMID 11045076.
- ^ Bishai, DM; Champion, C; Steele, ME; Thompson, L (jun 2011). „Product development partnerships hit their stride: lessons from developing a meningitis vaccine for Africa”. Health Affairs (Project Hope). 30 (6): 1058—64. PMID 21653957. doi:10.1377/hlthaff.2011.0295.
- ^ Marc LaForce, F; Ravenscroft, N; Djingarey, M; Viviani, S (24. 6. 2009). „Epidemic meningitis due to Group A Neisseria meningitidis in the African meningitis belt: a persistent problem with an imminent solution”. Vaccine. 27 Suppl 2: B13—9. PMID 19477559. doi:10.1016/j.vaccine.2009.04.062.
- ^ Weisfelt M, de Gans J, van der Poll T, van de Beek D (april 2006). „Pneumococcal meningitis in adults: new approaches to management and prevention”. Lancet Neurol. 5 (4): 332—42. PMID 16545750. S2CID 19318114. doi:10.1016/S1474-4422(06)70409-4.
- ^ a b Zalmanovici Trestioreanu, A; Fraser, A; Gafter-Gvili, A; Paul, M; Leibovici, L (10. 8. 2011). Zalmanovici Trestioreanu, Anca, ur. „Antibiotics for preventing meningococcal infections”. Cochrane Database of Systematic Reviews (Online) (8): CD004785. PMID 21833949. doi:10.1002/14651858.CD004785.pub4.
- ^ a b Ratilal, BO; Costa, J; Sampaio, C; Pappamikail, L (10. 8. 2011). Ratilal, Bernardo O, ur. „Antibiotic prophylaxis for preventing meningitis in patients with basilar skull fractures”. Cochrane Database of Systematic Reviews (Online) (8): CD004884. PMID 21833952. doi:10.1002/14651858.CD004884.pub3.
- ^ Varon J, Chen K, Sternbach GL (1998). „Rupert Waterhouse and Carl Friderichsen: adrenal apoplexy”. J Emerg Med. 16 (4): 643—7. PMID 9696186. doi:10.1016/S0736-4679(98)00061-4.
Literatura[uredi | uredi izvor]
- Whytt, R. (1768). Observations on the Dropsy in the Brain. Edinburgh: J. Balfour.
- Walker, Arthur Earl; Laws, Edward R.; Udvarhelyi, George B. (1998). „Infections and inflammatory involvement of the CNS”. The Genesis of Neuroscience. Thieme. str. 219—21. ISBN 978-1-879284-62-3.
- Organization, World Health (1998). Control of epidemic meningococcal disease, practical guidelines, 2nd edition, WHO/EMC/BA/98 (PDF). 3. str. 1—83.
- Warrell DA, Farrar JJ, Crook DW (2003). „24.14.1 Bacterial meningitis”. Oxford Textbook of Medicine Volume 3 (4. izd.). Oxford University Press. str. 1115—29. ISBN 978-0-19-852787-9.
- Provan, Drew; Krentz, Andrew (2005). Oxford Handbook of Clinical and Laboratory Investigation. Oxford: Oxford University Press. ISBN 978-0-19-856663-2.
- Kauffman CA, Pappas PG, Sobel JD, Dismukes WE (12. 1. 2011). Essentials of clinical mycology (2. izd.). New York: Springer. str. 31. ISBN 9781441966391.
- Kauffman CA, Pappas PG, Sobel JD, Dismukes WE. Essentials of clinical mycology (2. izd.). New York: Springer. str. 77. ISBN 9781441966391.
- Sirven JI, Malamut BL (2008). Clinical neurology of the older adult (2. izd.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. str. 439. ISBN 9780781769471.
- Management of invasive meningococcal disease in children and young people (PDF). Edinburgh: Scottish Intercollegiate Guidelines Network (SIGN). 2008. ISBN 978-1-905813-31-5. Arhivirano iz originala (PDF) 07. 05. 2016. g. Pristupljeno 16. 02. 2014.
Spoljašnje veze[uredi | uredi izvor]
- Meningitis na sajtu Curlie
- Meningitis Centri za kontrolu i prevenciju bolesti (CDC)
 | Molimo Vas, obratite pažnju na važno upozorenje u vezi sa temama iz oblasti medicine (zdravlja). |
