Патолошки адхерентна постељица
| Патолошки адхерентна постељица | |
|---|---|
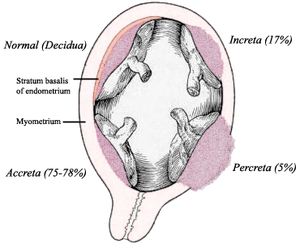 | |
| Облици и учесталост патолошки адхерентних постељица | |
| Специјалности | акушерство |
Патолошки адхерентна постељица (ПАП) се јавља када се цела или део постељице (плаценте) ненормално веже за миометријум (мишићни слој зида материце).[1] У таквим стањима постељица која снабдева бебу храном и кисеоником може током порођаја изазвати опасно крварење јер се превише дубоко закачи за зид материце па се не одваја од зида материце и не излази из ње након порођаја. Инциденца ПАП на глобалном нивоу је у сталном порасту због повећања стопе порођаја царским резом.[2]
Епидемиологија[уреди | уреди извор]
Патолошки адхерентна постељица са приближно јављалау 0,8 случаја на 1.000 порођаја 1980-их, а у 3 случаја на 1.000 порођаја у последњој деценији.
Инциденција се повећава са повећањем стопа порођаја царским резом, са стопама од:[3]
- 1 на 4.027 трудноћа током 1970-их,
- 1 на 2.510 у 1980-им
- 1 на 533 у периоду 1982–2002. У 2002,
Committee on Obstetric Practice је проценио да се инциденција повећала 10 пута у последњих 50 година.[4]
Ризик од патолошки адхерентна постељица у будућим порођајима након царског реза је 0,4-0,8%. Код пацијената са превијањем плаценте, ризик се повећава са бројем претходних царских резова, са стопама од 3%, 11%, 40%, 61% и 67% за први, други, трећи, четврти и пети или већи број царских реза. секције.[5]
Етиологија[уреди | уреди извор]
Не зна се прецизно шта узрокује оваква стања постељице. Ова стања се такође дешавају:[6][7]
- ако породиља има ожиљак на материци након операције, као што је претходни царски рез или након уклањања тумора који расте у зиду материце (фиброид). Ако је породиља имала више царских резова већа је вероватноћа да ће имати ове проблеме са постељицом.
- вантелесна оплодња.
Предиспозиција[уреди | уреди извор]
Стања због којих постоји већа вероватноћа да ће се јавити наки од облика патолошки адхерентне постељица укључују:[6]
- пушење дувана током трудноће,
- претходни царски рез
- претходна операција у материци
- претходна дилатација и киретажа
- труднице са 35 или више година
- ранија трудноћа
- раније зрачење карлице, вероватно током лечења рака
- редњачећа постељица
- ендометриозу
- Ашерманов синдром,
- лејомиом материце,
- аномалије материце.
Врсте[уреди | уреди извор]
Међународна класификација болести дефинише три степена абнормалног везивања постељице према дубини везивања и инвазије у мишићне слојеве материце, приказане на дољој табели:[8]
| Врста | Учесталост | Опис |
|---|---|---|
| Усађена постељица Placenta accreta |
75–78% | Плацента се снажно везује за миометријум, али не продире у њега. Овај облик стања чини око 75% свих случајева. Због абнормалног везивања за миометријум, ова постељица је повезана са повећаним ризиком од обилног крварења у време покушаја вагиналног порођаја. Потреба за трансфузијом крвних продуката је честа, а понекад је потребно хируршко уклањање материце (хистеректомија) да би се контролисало крварење опасно по живот. Стопе постељице акрете се повећавају. Од 2016. године, па тако она утиче на отприлике 1 од 272 трудноће. |
| Урасла постељица Placenta increta |
17% | Појављује се када плацента продре у миометријум. Код ње су хорионске ресице инвадиране у миометријум. |
| Placenta percreta | 5–7% | Највећи ризични облик који се јавља када постељица продре кроз цео миометријум до серозе материце (продире кроз цео зид материце). Код ње су хорионске ресице инвадиране у миометријум.
Ова варијанта може довести до везивања постељице за друге органе као што су ректум или мокраћна бешика. |
Усађена постељица[уреди | уреди извор]
Усађена постељица (лат. Placenta acreta) тежи је патолошки облик усађивања (имплантације) постељице код кога појединачни чуперци постељице пробијају кроз базалну децидуу и срастају са мишићним слојем материце. Тада настаје спојена или срасла постељица.
Ова промена се јавља када постоје неповољни услови за имплантацију оплођеног јајета у зид материце, односно када постоји слаба децидуална реакција ендометријума.
Ово стање је веома опасно, јер због немогућности спонтаног одвајања постељице у трећој фази порођаја долази до обилног атоничног крварења, у трећем добу порођаја, па је неопходна хитна интервенција.
Ако је постељица срасла са мишићним слојем материце на мањој површини, онда се материца не мора увек уклонити. Породиљи се помаже ручним љуштењем постељице и накнадном киретажом места на коме је она срасла са унутрашњом површином материце. Ако је већа површина постељице срасла са зидом материце, постељица се у целини не може одвојити, па се мора урадити хистеректомија.
Урасла постељица[уреди | уреди извор]
Урасла постељица (лат. Placenta increta) тежи јеоблик неправилног усађивања постељице. У овом случају, набори постељице обично пробијају базалну децидуу на широкој површини и продиру дубоко у мишићни слој материце. Код овог стања у трећем добу порођаја до одвајања постељице не може доћи спонтано, а не може се постићи уклањање постељице ни ручном ни инструменталном екстракцијом. Како током оваквих покушаја, породиља обилно крвари, она може искрварити на порођајном столу. Ова еправилност имплантације постељице често је праћена предњачећом постељицом и недовољном децидуалном реакцијом ендометријума.
Да би се сачувао живот породиље са ураслом постељицом неопходна је хитна оперативна интервенција и уклањање материце.
Прерасла постељица[уреди | уреди извор]
Прерасла постељица (лат. Placenta percreta) је најтежи, али најмање уобичајени облик патолошки адхерентне постељице, код кога постоји трансмурално проширење плацентног ткива преко миометријума са серозним пробојем. Понекад се протеже до оближњих органа, као што је мокраћна бешика. Носи озбиљне ризике за мајку и фетус.
Дијагноза[уреди | уреди извор]
Ултразвук[уреди | уреди извор]
Ова стања се обично дијагностикују ултразвуком (УЗ), који је алат за снимање прве линије за скрининг и дијагнозу ПАП. Примена УЗ побољшава исходе код мајке, омогућавајући одговарајућу процену ризика и планирани порођај у терцијарном рефералном центру са искусним мултидисциплинарним тимом.[9][10] Док антенатална дијагностичка тачност достиже 95% у низу из искусних центара, неколико студија популације је открило да ПАП остаје неоткривен пре порођаја у половини случајева у укупној популацији.[11][12] Стога, жене са релевантним клиничким факторима ризика за ПАП (нпр превијање постељице и ожиљак од царског реза) треба да се подвргну ултразвучној евалуацији у центру са експертизом за ово стање.
МРТ[уреди | уреди извор]
У неким случајевима, лекар може да користи магнетну резонантну томографију (МРТ),[13] који прави детаљну слику унутрашњости тела труднице.[14] Тест који је безболан и безбедан за мајку и њену бебу може поуздано да укаже да постоји патолошки адхерентна постељица, због које могу настати проблеми током порођаја.[6]
Иако је тренутно добро утврђено да магнетна резонанца (МРТ) има улогу у дијагнози ПАП, са високом осетљивошћу и специфичношћу,[15] до сада није показао супериорност над ултразвуком у дијагнози ПАП. Један збуњујући фактор који треба узети у обзир када се пореди дијагностичка тачност УЗ и МРТ за дијагнозу ПАП је да се МРТ обично не користи као алат за скрининг код жена са већим ризиком од ПАП. Ово може довести до прецењивања дијагностичке способности МРТ. У недавној студији, МРТ је резултовао променом дијагнозе која би могла да промени клиничко лечење ПАП у више од једне трећине случајева, али, када се промени, дијагноза је често била нетачна.[13]
Терапија[уреди | уреди извор]
Када се ова стања открију пре рођења детета, лекар може препоручити царски рез након кога одмах следи хистеректомија.[6]
Ако стање плаценте, није познато или ако ђена желите да има и наредну трудноћу, најбоље време да трудница роди бебу у периоду од око 34 до 38 недеље трудноће како би се спречило опасно крварење. Код оваквих порођаја пружалац услуга ће се припремити за хитне процедуре као што је трансфузија крви, како би акушер покуша да контролише крварење и спаси материцу.[6]
Ако лекар открије да се постељица не одваја након порођаја, он може покушати да уклони постељицу оперативно како би зауставио крварење. Када је жена нестабилна или је крварење опасно по живот, хируршки тим треба да се фокусира на извор губитка крви. У већини случајева ово ће се наћи у постељици. У таквим случајевима хитну хистеректомију треба урадити брзо. Компресија заједничких илијакалних артерија или аорте је пријављена као привремена мера да се добије време да се крварење привремено заустави и да се брзо заврши коначни третман.[16]
Постоје неке методе као што су специјални шавови за подвезивање великих крвних судова који крваре или компресија балоном који се може ставити унутар материце да блокира крварење. Ако ове методе не зауставе крварење, неопходна је хистеректомија.[6]
Уретерични стентови и цистоскопија[уреди | уреди извор]
Уретерични стентови могу бити корисни у превенцији повреда уретера и раног морбидитета, међутим, докази нису довољно јаки да би препоручили рутинско постављање уретерних стентова за све сумњиве случајеве ПАП.[16][17] Стога би постављање уретерних стентова требало да буде ограничено на случајеве у којима се очекује да је хистеректомија веома сложена. Рутинска преоперативна цистоскопија се не препоручује, јер није доказано да побољшава исход код мајке. Ако се ради преоперативна цистоскопија ради уметања уретерних стентова, изглед бешике не би требало да промени планирани третман на основу пренаталног снимања.[16]
Профилактички ендоваскуларни балон катетери[уреди | уреди извор]
Ендоваскуларна балон оклузија карличних судова је предложена као метод за смањење интраоперативног губитка крви, како би се побољшао исход код мајке у вези са крварењем и омогућио хирургу да ради у чистијем пољу са побољшаном видљивошћу.
Међутим, ПАП је повезан са екстензивном аберантном неоваскуларизацијом, иу таквим случајевима, оклузија неких карличних судова може довести до повећаног губитка крви из колатералних судова. Поред тога, ендоваскуларна балон оклузија је повезана са значајним морбидитетом мајке, углавном везан за руптуру крвних судова и тромбоемболију. Две мале рандомизоване контролисане студије нису пронашле разлике у броју упакованих јединица еритроцита трансфузованих код жена са антенатално сумњом на ПАП које су биле подвргнуте постављању балон катетера у илијачне артерије у поређењу са онима које нису.[18][19] Потребне су веће студије да би се заиста показала и безбедност и ефикасност профилактичке балон оклузије. Стога се рутинска употреба профилактичких артеријских балон катетера карлице за жене са сумњом на ПАС антенатално тренутно не препоручује од стране многих међународних друштава.[20][16][21][22]
Прогноза[уреди | уреди извор]
Патолошки адхерентна постељица (ПАП) је потенцијално животно опасно стање. С обзиром на све већу стопу царског реза широм света, инциденција ПАП ће се вероватно повећавати током времена. Стога, клиничари треба да буду свесни потешкоћа у вези са дијагнозом и изазова повезаних са управљањем овим стањем.
Будућа истраживања[уреди | уреди извор]
Будућа истраживања би требало да се фокусирају на прикупљање података за проспективне студије о дијагнози и управљању ПАП, обезбеђујући корелацију између пренаталног снимања, клиничке оцене ПАП у време порођаја и хистопатологије. Ово је од највеће важности за пружање најбољих опција скрининга, дијагнозе и управљања женама погођених патолошки адхерентном постељицом.
Извори[уреди | уреди извор]
- ^ Jauniaux, Eric; Collins, Sally; Burton, Graham J. (2018). „Placenta accreta spectrum: pathophysiology and evidence-based anatomy for prenatal ultrasound imaging”. American Journal of Obstetrics and Gynecology. 218 (1): 75—87. ISSN 0002-9378. doi:10.1016/j.ajog.2017.05.067.
- ^ Silver, Robert M.; Barbour, Kelli D. (2015). „Placenta accreta spectrum: accreta, increta, and percreta”. Obstetrics and Gynecology Clinics of North America. 42 (2): 381—402. ISSN 1558-0474. PMID 26002174. doi:10.1016/j.ogc.2015.01.014.
- ^ Committee on Obstetric Practice. „Placenta Accreta”. American College of Obstetricians and Gynecologists. Архивирано из оригинала 2016-11-23. г. Приступљено 2014-08-22.
- ^ ACOG Committee on Obstetric Practice (2002). „Committee opinion #266: placenta accreta”. Obstetrics & Gynecology. 99 (1): 169—170. doi:10.1016/S0029-7844(01)01748-3.
- ^ Silver, R.M.; Landon, M.B.; Rouse, D.J.; Leveno, K.J.; Spong, C.Y.; Thom, E.A.; Moawad, A.H.; Caritis, S. N.; Harper, M.; Wapner, R. J.; Sorokin, Y; Miodovnik, M; Carpenter, M; Peaceman, A. M.; O'Sullivan, M. J.; Sibai, B.; Langer, O.; Thorp, J. M.; Ramin, S. M.; Mercer, B. M.; National Institute of Child Health Human Development Maternal-Fetal Medicine Units Network; et al. (2006). „Maternal morbidity associated with multiple repeat cesarean deliveries”. Obstet Gynecol. 107 (6): 1226—32. PMID 16738145. S2CID 257455. doi:10.1097/01.AOG.0000219750.79480.84.
- ^ а б в г д ђ „Placental Accreta, Increta and Percreta”. www.marchofdimes.org (на језику: енглески). Приступљено 2023-11-20.
- ^ Morlando, Maddalena; Sarno, Laura; Napolitano, Raffaele; Capone, Angela; Tessitore, Giovanni; Maruotti, Giuseppe M.; Martinelli, Pasquale (2013-03-21). „Placenta accreta: incidence and risk factors in an area with a particularly high rate of cesarean section”. Acta Obstetricia et Gynecologica Scandinavica. 92 (4): 457—460. ISSN 0001-6349. doi:10.1111/aogs.12080.
- ^ Bloomfield, Valerie; Rogers, Stacey; Leyland, Nicholas (2020-08-24). „Placenta accreta spectrum”. CMAJ: Canadian Medical Association journal = journal de l'Association medicale canadienne. 192 (34): E980. ISSN 1488-2329. PMID 32839166. doi:10.1503/cmaj.200304.
- ^ Eller AG, Bennett MA, Sharshiner M, et al. Maternal Morbidity in Cases of Placenta Accreta Managed by a Multidisciplinary Care Team Compared With Standard Obstetric Care. Obstet Gynecol. 2011;117(2, Part 1):331–337.
- ^ Chantraine F, Langhoff-Roos J. Abnormally invasive placenta–AIP. Awareness and pro-active management is necessary. Acta Obstet Gynecol Scand. 2013;92(4):369–371.
- ^ Jauniaux E, Bhide A. Prenatal ultrasound diagnosis and outcome of placenta previa accreta after cesarean delivery: a systematic review and meta-analysis. Am J Obstet Gynecol. 2017;217(1):27–36. doi: 10.1016/j.ajog.2017.02.050
- ^ Bailit JL, Grobman WA, Rice MM, et al. Morbidly adherent placenta treatments and outcomes. Obstet Gynecol. 2015;125(3):683–689. [PMC free article] [PubMed] [Google Scholar] [Ref list]
- ^ а б Einerson BD, Rodriguez CE, Kennedy AM, Woodward PJ, Donnelly MA, Silver RM. Magnetic resonance imaging is often misleading when used as an adjunct to ultrasound in the management of placenta accreta spectrum disorders. Am J Obstet Gynecol. 2018;218(6):618.e1.
- ^ Chantraine F, Braun T, Gonser M, Henrich W, Tutschek B. Prenatal diagnosis of abnormally invasive placenta reduces maternal peripartum hemorrhage and morbidity. Acta Obstetricia et Gynecologica Scandinavica. 2013;92(4):439–444.
- ^ Familiari A, Liberati M, Lim P, et al. Diagnostic accuracy of magnetic resonance imaging in detecting the severity of abnormal invasive placenta: a systematic review and meta-analysis. Acta Obstet Gynecol Scand. 2018;97(5):507–520.
- ^ а б в г Collins, Sally L.; Alemdar, Bahrin; van Beekhuizen, Heleen J.; Bertholdt, Charline; Braun, Thorsten; Calda, Pavel; Delorme, Pierre; Duvekot, Johannes J.; Gronbeck, Lene (2019). „Evidence-based guidelines for the management of abnormally invasive placenta: recommendations from the International Society for Abnormally Invasive Placenta”. American Journal of Obstetrics and Gynecology. 220 (6): 511—526. ISSN 0002-9378. doi:10.1016/j.ajog.2019.02.054.
- ^ Tam Tam KB, Dozier J, Martin JN. Approaches to reduce urinary tract injury during management of placenta accreta, increta, and percreta: a systematic review. J Matern Fetal Neonatal Med off J Eur Assoc Perinat Med Fed Asia Ocean Perinat Soc Int Soc Perinat Obstet. 2012;25(4):329–334. [PubMed] [Google Scholar]
- ^ Shabana A, Fawzy M, Refaie W. Conservative management of placenta percreta: a stepwise approach. Arch Gynecol Obstet. 2015;291(5):993–998. [PubMed] [Google Scholar]
- ^ Barinov S, Tirskaya Y, Medyannikova I, Shamina I, Shavkun I. A new approach to fertility-preserving surgery in patients with placenta accreta. J Matern Fetal Neonatal Med off J Eur Assoc Perinat Med Fed Asia Ocean Perinat Soc Int Soc Perinat Obstet. 2019;32(9):1449–1453. [PubMed] [Google Scholar]
- ^ Jauniaux E, Alfirevic Z, Bhide AG, et al. Placenta Praevia and Placenta Accreta: diagnosis and Management: green-top Guideline No. 27a BJOG Int J Obstet Gynaecol. 2019;126(1):e1–48.
- ^ Allen L, Jauniaux E, Hobson S, Papillon-Smith J, Belfort MA, Placenta Accreta FIGO. Diagnosis and Management Expert Consensus Panel. FIGO Consensus Guidelines on Placenta Accreta Spectrum Disorders. 2018;140(3):281–290.
- ^ American College of Obstetricians and Gynecologists, Society for Maternal-Fetal Medicine. Obstetric Care Consensus No. 7: placenta Accreta Spectrum. Obstet Gynecol. 2018;132(6):e259–75. [PubMed] [Google Scholar]
Спољашње везе[уреди | уреди извор]
| Класификација |
|---|
 | Молимо Вас, обратите пажњу на важно упозорење у вези са темама из области медицине (здравља). |
