Ашерманов синдром
| Ашерманов синдром | |
|---|---|
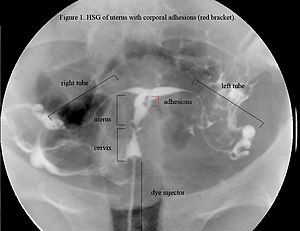 | |
| Класификација и спољашњи ресурси | |
| Специјалност | гинекологија |
Ашерманов синдром (АС) једно је од стечених или ређе урођених стања, које се карактерише потпуним одсуством функционалног дела материце. Клиничка слика овог синдрома праћена је болним менструацијама или изостанком менструације, неплодношћу, спонтаним побачајима итд.[1][2] Према модификованој класификацији Европског друштва за гинеколошку ендоскопију (ЕСГЕ), у гинекологији, прираслице се могу разврстати на основу локације, на унутарматеричне (интраутерусне) и унутартрбушне (интраабдоминалне). Унутарматеричне прираслица најчешће настају после порођаја, намерног или спонтаног побачаја (абортуса) или након грубе дилатације и киретаже материце. Дотле, унутартрбушне прираслице могу настати након трансперитонеалних оперативних захвата, и могу бити у виду минималног ожиљака на мањем делу серозне површине материце, па све до чврстих агломерација које захватају скоро све структуре материце.[3]
Формирање прираслица после отворених захвата у гинеколошкој хирургије има велики епидемиолошки и клинички значај, јер се према истраживањима унутартрбушне прираслице могу јавити код 60-90% жена након великих гинеколошких оперативних интервенција.[3][4]
Синдром у већини случајева бива откривен случајно или код пацијентица које нису у стању да затрудне или изнесу трудноћу до краја, применом хистероскопије, као златног стандард за дијагнозу озбиљних унутарматеричних прираслица.[5]
У циљу превенције Ашермановог синдрома, данас све више у гинеколошкој пракси примењују методе минимално инвазивног ендоскопског приступа материци, јер су истраживања показала да он резултују мањим бројем нежељених прираслица од традиционалних оперативних и других инвазивних приступака.[3] Међутим и поред ових покушаја, још увек не постоји иједан (идеалан) модалитет за који је доказано да недвосмислено и ефикасано спречава формирања постинтервентних прираслица, било након лапароскопских било након хистероскопских интервенција. На основу ових запажања настали су бројни покушаји да се формирање прираслица после ендоскопских процедура додатно смањи све савременијим хируршких техникама, ноовоистраженим фармаколошким средствима и механичком заштитом.[3]
Називи
[уреди | уреди извор]Ашерманов синдром (АС) • Фрич-Ашерманов синдром • Синдром унутарматеричних прираслица, ожиљака или синехија • Синдром интраутериних адхезија (ИУА)
Историја
[уреди | уреди извор]Код појединачних случајева, појаву прираслица у материци међу првима су уочили гинеколози; Ернст Вертхајм (Ernst Wertheim 1864-1920), Ото Ернст Кустнер (Otto Ernst Küstner 1849-1931), Густав фон Вајт (Gustav von Veit 1824-1903), Јозеф Халбан (Josef Halban 1870-1937), Бас (Bass) 1927, Стамер, и други.
Иако је први опис унутарматеричних прираслица објавио немачки акушер и гинеколог Хајнрих Фрич (Heinrich Fritsch 1844-1915) 1894, тек након 54 година у два наврата, унутарматеричне прираслице детаљно је описао израелски гинеколог, Јозеф Ашерман (Joseph G. Asherman 1889), рођен у Тел Авиву. Након што је идентификовао ову патологију код 29 жена са знацима аменореје, сушења унутрашњости материце и грлића материце, Ашерман је 1948. године, први пут ове случајеве описао као манифестацију трауме ендометријума,[6] а две године касније, објавио је нове случајеве са серијом интраутериних прираслица, који су се одликовли специфичним дефектима пуњења контрастним средством унутрашњости материце у току хистерографије.[7]
Као признања за Ашерманов допринос гинекологији, ово стање названо је по њему Ашерманов синдром.[8] А као знак поштовања према делу Хајнриха Фрича који је први описао ИУА у литератури се може наћи и назив Фрич-Ашерманов синдром.[9] Међутим важно је нагласити да како постоји много случајева описаних у литератури у којима присуство унутарматеричних прираслице (ИУП) није повезан ни са једним симптомима, неки аутори сматрају да појам Ашерманов синдром за ово стање треба избегавати.[10]
Највећа учесталост овог стања евидентирана је у Израелу, Грчкој и Јужној Америци и неким европским земљама, мада није доказано да је оваква дистрибуција повезана са конкретним географским факторима.[11] Евидентно је да је увођење хистероскопије у дијагностику интраутериних лезија помогло да да гинеколози схвате да су унутарматеричне прираслице (УМП) много чешћа него што се раније мислило.[12] Поред тога, утврђено је да учесталост ове патологије највероватније значајно утиче по број побачаја, високу учесталост гениталне туберкулозе у неким земљама и различити критеријуми који се користе за откривање унутарматеричних прираслица.
Подела прираслица у Ашермановом синдрому
[уреди | уреди извор]Обим прираслица и њихов утицај на репродукцију жена треба да буде главни чинилац у њиховом разврставању, како би таква таква подела послужила као практични водич лекарима за оптималан третман и вероватан исход лечења. По томе идеална систем класификације треба да садржи свеобухватан опис прираслица разврстаних пре свега по њиховој тежини.
Прва подела
[уреди | уреди извор]Од Ашермановог оригиналног описа унутарматеричних прираслица, било је много покушаја да се пронађе најтачнија класификација за УМА. Међу првим био је покушај Diamond-а и Hellebrekers-а који су прираслице сврстали у следећа два облика:
- Примарни
У примарни или новостворени облик прираслица сврстали су све свеже формиране облике, на локацијама где пре тога није пронађена ниједна прираслица.
- Секундарни
У секундарни или реформисани облик сврстали су прирслице које су настале на истој локацији на којој су примерно створене прираслице претходно прошле кроз процес адхезиолизе.
Подела по Toeff-у и Ballas-у из 1978.
[уреди | уреди извор]Toeff и Ballas (1978) први су аутори који су покушали да класификује УМА на основу налаза хистеросалпингографије.[13]
ХСГ класификација Toeff-а и Ballas-а из 1978.[14]
| Тип 1 | Атрезија унутрашњег остијум, без придружених телесних прираслица |
| Тип 2 | Стеноза унутрашњег остијума, која изазива готово потпуну оклузију без пратећих телесних прираслица |
| Тип 3 | Вишеструке мале прираслице у унутрашњости истмичног дела остијума |
| Тип 4 | Пречага у супраистмичном делу изазива потпуно одвајање од главне шупљине и формира његов доњи сегмент |
| Тип 5 | Атрезија унутрашњег остијум са истовременим телесним прираслицама. |
Подела по March-у из 1978.
[уреди | уреди извор]Исте, 1978 године, March са сарадницима, увео је по први пут хистероскопску класификација АС.[15] Ова класификација се још увек користи због своје једноставности иако се сматра недовољно прогностичком.[16]
Класификација АС по March-у из 1978. године.[14]
| Облик | Стање промена у материци |
|---|---|
| Блажи |
|
| Умерен |
|
| Озбиљан |
|
Подела Америчког друштва за рађање из 1988.
[уреди | уреди извор]Ова подела прираслица заснована је на модификованој класификацији Америчког друштва за рађање,[17] која је гинеколошке прираслице разврстала на основу њихове локације, на:
- Унутарматеричне (интраутерусне)
У ову групу сврстане су унутарматеричне прираслица које најчешће настају после порођаја, намерног или спонтаног побачаја (абортуса) или након грубе дилатације и киретаже материце.
- Унутартрбушне (интраабдоминалне).
У ову групу сврстане су унутартрбушне прираслице које могу настати након трансперитонеалних оперативних захвата. Оне могу бити у виду минималног ожиљака на мањем делу серозне површине материце, па све до чврстих агломерација које захавтају скоро све структуре материчног ткива.
Класификација унутарматеричних прираслица Америчког удружења за рађање из 1988.[14]
| Захваћеност материчне шупљине | 1 |
2 |
4 |
| Тип адхезије | 1 |
2 |
4 |
| Менструација | 0 |
2 |
4 |
Клиничкохистероскопски систем бодовања
[уреди | уреди извор]Да ли је сложенији цлиницохистеросцопиц систем бодовања је било боље од других, остаје да се види.
Клиничкохистероскопски систем бодовања.[14]
| Прогностичка класификација | ХСГ скор | Хистероскопски скор |
|---|---|---|
| Ниво један | ||
| Ниво два | ||
| Ниво три |
И поред бројних предлога још увек не постоји јасан консензус о оптималној класификацији АС. Ниједан од напред наведених система класификације не нуди драгоцену репродуктивну прогнозу, што захтева, даља истраживања у овој области.[14]
Епидемиологија
[уреди | уреди извор]Према до сада објављеним подацима учесталост Ашермановог синдрома (АС) је:
- 25% након обављених дилатација и киретажа материце, или 1-4 недеља после порођаја.[18][19][20]
- 30,9% дилатација и киретажа у циљу побачаја
- 6,4% дилатација и киретажа након изведеног непотпуног побачаја.[21]
У другој студији, наводи се податак да се код 40% пацијентица које су биле подвргнуте честим дилатацијама и киретажама задржавају продукати концепције после пропуштених побачај или задржавају делови постељице.[22]
У случајевима када се пропусти правовремени побачаја, продужено временско трајање периода између смрти фетуса и киретаже може да повећа вероватноћу формирања адхезија (прираслица због фибробластичне активности преосталог ткива.[23][24]
Ризик од АС повећава са бројем изведених процедура на материци. Тако је једна студија процењујући ризика утврдила да се у:
- 16% случајева АС може јавити после једне дилатације или киретаже
- 32% после 3 или више дилатација или киретаже.[25]
Међутим, и један киретажа је често довољна за појаву АС.
Такође према досадашњим проценама преваленција АС у општој популацији, је 1,5% код жена које пролазе кроз хистеросалпингографију (ХСГ),.[26] и између 5 и 39% жена са понављајућим побачајима.[27][28][29]
Након побачаја, процењена преваленција АС је око 20% (95% са интервалом поверења: 13% до 28%).[30]
Фактори ризика
[уреди | уреди извор]Најчешћи фактори ризика који су укључени у настанак АС, и њихова учесталост, приказана је у доњој табели. Идентификацији, наведених фактора ризика код АС, допринели су бројни истраживачи чији су изворни радови наведени у табели.
Збирни приказ фактора ризика код Ашермановог синдрома
| Фактори ризика | Учесталост | Извори |
|---|---|---|
| Спонтани побачај и киретажа | 66,7% (1237/1856) | Schenker and Margalioth 1982.[23] |
| Постпартална киретажа | 21,5% (400/1856) | Schenker and Margalioth 1982.[23] |
| Царски рез | 2% (38/1856) | Schenker and Margalioth 1982.[23] |
| Трофобластне болести (евакуација) | 0,6% (11/1856) | Schenker and Margalioth 1982.[23] |
| Малформације цервикалног канала | 16% (7/43) | Stillman and Asarkof 1985.[31] |
| Инфекција (генитална туберкулоза) | 4% (74/1856) | Schenker and Margalioth 1982.[23] |
| Дијагностичка киретажа | 1,6% (30/1856) | Schenker and Margalioth 1982.[23] |
| Абдоминална миомектомија | 1,3% (24/1856) | Schenker and Margalioth 1982.[23] |
| Емболија материчне артерије | 14 (7/51) | Mara et al. 2007.[32] |
Хистероскопска хирургија:
|
|
|
| Убацивање ИУД | 0.2% (3/1856) | Schenker and Margalioth 1982.[23] |
| Матерични компресивни конци код постпарталног крварења | 18.5% (5/27) | Ibrahim et al. 2013.[34] |
Према подацима из ове табеле, киретажа након побачаја (која је повезани са стеченом траумом ендометријума) имала је највећу спрегу са АС (1237 од 1856 случајева). Поред тога, киретажа која је вршена између 2. и 4. недеље после порођаја резултовала је једном од највиших стопа ИУА.
Етиопатогенеза
[уреди | уреди извор]
У литератури материца се описује као целовит орган, и функционалана јединица. Својим доњим крајем се завршава материчним вратом или грлићем материце - сужењем, јаким везивномишићним слојем који оивичава узан канал. Анатомске, хистолошке и функционалне особености грлића материце дуго су биле занемариване.[35]
Грлић материце је у суштини веза између материчне шупљине и вагине, те је тако, преко цервиксног канала, успостављена веза између спољашње средине и висцералне шупљине. Улога ове комуникације је да, асцедентно, пропушта мушке полне ћелије и зауставља инвазију патогених чинилаца. Десцедентно, кроз овај канал се дренирају секрети горњих гениталних органа и менструална крв. Током гравидитета интегритет концептуса је заштићен чврсто стегнутим грлићем материце. У порођају, он је део порођајног канала.
Оштећења на грлићу и унутрашњости материце су честе у гинеколошкој пакси, било да се ради о трауми трудне материце, нарочито после киретаже у пуерперијума или неизведеног абортуса, или инфекцији, чију улогу у настанку трауматских интраутериних прираслица треба посматрати са опрезом.[36] Упркос томе, многи аутори вјерују да запаљење као последица инфекције може играти важну улогу у патогенези АС, после трауме ендометријума, јер у унутарматеричну средину „уводи“ фактора који стимулишу формирање фиброзног ткива.[37] Тако да се може сматрати да комбинација исхемија и инфламаторно индукована хируршка траума може представљати главни окидач за развој УМА.
Хронична ендометритис узрокован гениталном туберкулозом један је од значајних узрока тешких интраутерених адхезија (ИУА) у недовољно развијеним земљама света, јер често резултује компетном облитерацијом материчне шупљине која се тешко лечи.[38] У неким студијама уочена је и значајна корелација између урођених аномалиј материце и ИУА, која је повезана са чињеницом да жене са урођеним аномалијама материце имају предиспозиције за побачаје, па су изложене честим дилатацијама и киретажи у односу на општу популацију.[39]
Такође код жене са септалном материцом и другим урођеним аномалијама постоји већи ризик за настанак ендометријаланог оштећења након слепе дилатације грлића материце и киретаже материце, због атипичне анатомије материце.
Иако нису јасно идентификовани, могуће генетски фактори, преко њих могу се објаснити зашто поједине пацијентице имају већу учесталост јављања и чешћа понављања прираслица, или зашто се УМА могу развити чак и без хируршке трауме или других догађаја.
Трудноћа је најчешћи предиспозициони фактор Асермановог синдрома и обично се повезује са траумом ендометријума, код пацијентица које су се подвргавале киретажи у пуерперијума, после пропуштених абортус, евакуација хидатидиформне цисте, или царског реза.
Дилатација (ширење) цервиксног канала, из било ког разлога, једна је од насилних интервенција, при којој се добија снажан отпор читавог овог органа, а посебно, завршног дела канала или унутрашњег материчног ушћа, тако да процес ширења канала и материце може бити преко њихове природне величине, било да је остварен природним и артифицијалним путем, тј. у физиолошким или патолошким условима.[40]
- Дилатација материце у физиолошким условима
Потпуно физиолошко отварање грлића материце претходи експулзији плода у порођају. По истом механизму максималног ширења протиче и у превременом порођају. У спонтаном побачају, цервиксни канал се делимично отвара до промера који одговара старости одбачене трудноће.
- Дилатација материце у патолошким условима
У око 90% случајева озбиљне унутарматеричне прираслице настају након киретаже, компликација трудноће, као што су пропуштен или непотпуни абортус, порођајња крварење или задржавање остатака постељице.[41] Тако ће нпр. постпартална киретажа највероватније изазвати унутарматеричне прираслице када се обавља између друге и четврте недеља после порођаја. Такође поновљене киретаже у циљу побачаја повећавају ризик од развијања прираслице са 8% након првог побачаја на преко 30% након треће киретаже итд.
Насилно отварање грлића материце и улаз у материчну шупљину су најучесталије гинеколошке интервенције. Индикације су врло широке: евакуација садржаја из кавума утеруса код спонтаних и намерних побачаја, узимање узорака ткива, дијагностичке и терапеутске ревизије материчне шупљине код метрорагија и других патолошких стања, постављање и уклањање интраутериних уложака, мимомектомија, полипектомија, хистеросалпингографија, хистероскопија и других.[42]
У оба напред наведена случаја могућа су оштећења ткива материце. Наиме сили тракције, трења и притиска која у тим стањима делују на месту контакта активног дела дилататора и ткива, највећи отпор пружа унутрашње матерично ушће и оно трпи највеће оштећење. Размицање миофибрила, еластичних влакана и колагена са осталим елементима строме је реверзибилно до одређене мере. Прекорачење физичке издржљивости ових елемената оставља трајне последице.[43]
Током дилатације епител материце трпи најјачу силу трења, па се једнослојни цилиндрични епител и растресита строма са крвним судовима, као осетљива ткива, лако растежу и кидају. Механичка сила притиска размиче ћелије и влакна строме делујући на екстрацелуларну супстанцу. По својој биолошкој природи, ткива материце су грађена тако да се могу опирати механичким утицајима. Колагена влакна тип I и III , која су доминантна у овом подручју, дају чврстину и потпору, те су главни носиоци отпора механичкој сили притиска. Захваљујући еластину и субепителном растреситом везиву, ово ткиво донекле измиче трењу. Екстрацелулцарни матрикс подупире и амортизује дејствамеханичких сила. Међутим када те силе надвладају настаје појава патолошких прирслица, које су главни основ за настанак Асермановог синдрома.[44]
Клиничка слика
[уреди | уреди извор]
Код већина пацијенткиња с Ашермановим синдромом клиничку слику карактерише:
- Хипоменореја, једно је од стања поремећаја менструације, која се јавља у редовним временским размацима, али је краткотрајна и оскудна по количини. Карактерише се јако малом количином изгубљене крви и трајањем један до два дана, или неколико сати.
- Аменореја, потпуни изостанак менструације
- Нормално менструално крварење.
- Осећај бола, у периоду изостанка менструацију. Бол може може бити знак да се менструација појављује, али крв не може изаћи у спољну средину из материце, јер је врат материце блокиран адхезијама-прираслицама.
- Понављање спонтаних побачаја.
- Неплодност као један од чешћих симптома.[45]
Дијагноза
[уреди | уреди извор]
- Анамнеза

Чест податак који болесница наводи у анамнези је онај о прекидима трудноће у претходном периоду или податак о другим интервенцијама, у материчној дупљи, који су рађене инструментално у циљу дијагностике или лечења. Како при таквим интервенцијама на материци може да дође, због одлубљивања слузокоже до самог материчног мишића, до срастања два супротна зида материце. Тако се стварају прираслица које смањују запремину матричне дупље и постају главни узрок Асермановог синдрома, због кога се жена и обраћа лекару.
- Имиџинг испитивања
У циљу прецизније дијагностике потребно је уради:
- Ултрасонографија — ултразвучни преглед материце и околних структура
- Хистеросалпингографија - рендгенско снимање материчне дупље
- Хистероскопија - преглед материчне дупље хистероскопом (оптичким инструментом који се уводи у материчну дупљу, и омогућава поглед оком у материцу).
Ова испитивања не само да су значајна за дијагностику већ и за правилну процене обима промена ради доношења коначне одлуке о терапијском захвату.

Терапија
[уреди | уреди извор]Основне смернице у терапији АС заснивају се на следећим принципима
- Хистеротомија
У одређеним случајевима као облик лечења може се применити хистеротомија (отворени операциони трансфундални приступ) у циљу раздвајање ожиљака између материчних зидова; којим се након адекватно изведене интервенције може обновити менструације и плодности.[46] Важно је напоменути да ову методу могу успешно извести само јако стручни хирурзи.
Захваљујући напретку медицине, ова метода је у 21. веку замењена хистероскопским техникама, тако да се данас хистеректомија ретко примењује, и то само у изузетно сложеним ситуацијама, када хистероскопски приступ није могућ или ако постоји минимална вероватноћа за његов успех.
Пацијентице пре интервенције требло би да буду детаљно информисане о ризику који који постоји код хистеректомије, и да се успешна обнова материчне шупљине не може увек очекивати.
- Дилатација и киретажа
Пре увођења хистероскопије, слепа дилатација и киретажа (Д&Ц) била је терапија избора. Ипак слепо изведена дилатација и киретажа повезан је са високим ризиком од перфорације материце. Ову методу као релативно сиромашан дијагностички алат, са непоузданим резултатима требало би данас сматрати застарелом.[47]
- Хистероскопска хирургија
Револуцију у лечење унутарматеричних прираслица донела је хистероскопска хирургија, која је постала златни стандард међу досадашњим техничким методама. Увећан уз помоћ камер и директан поглед на прираслица омогућава прецизно и безбедно лечење. Када су лезије у попут танких превлака, врхом хистероскопа и дистензијом (растезањем) материце може уклонити прираслице, и на тај начин у повољним случајевима обнови шупљине материце без опште анестезије.[48]
Ипак, лечење тешких и чврсто приањајућих прираслица већи је изазов за терапеута. У овим случајевима, шупљина може бити потпуно полузаклоњена или преуска за уметање хистероскопа унутар грлића материце. Штавише, понекад је потребна вишеструка процедура због пост-хируршког понављања прираслица. У оваквим ситуацијама, препоручује се добра процена због ниже стопе успешности и већег ризика од компликација.
Према мишљењу многих стручњака, уклањање прираслица треба да почне од доњег дела материце и напредује ка горњем делу . Централно локализоване прираслице у виду меких превлака, треба прво одвојити како би се омогућило одговарајућа дистензија (надувавање) шупљине материце. Густе, компактне и бочне прираслице треба третирати на крају, имајући у виду већи ризик од крварења и могућу перфорацију (пробијање) материце.[49]
Употреба методе напајања лапароскопских инструмената (електрична хирургије или ласерска) такође се показала као ефикасан у хистероскопској адхезиолизи.[50][51] Ипак треба имати у виду да је коришћење електричне хирургије понекад повезана са потенцијалним оштећењима преосталог ендометријума.[52]
Хистеросцопски третман до сада је у већини случајева дао добре резултате у решавању менструалних поремећаја. Подаци о репродуктивм способностима оперисаних жена су са различитим нивоом успешности у досадашњим студијама, пре свега због различитог вредновања успеха, различитих критеријума за класификацију и стратегија лечења које су примењена. Општи стопа трудноће након интервенције креће се од 40% до 63%.[53] На успешност обнове ендометријума материце после хистероскопскоп третмана највероватније утиче неколико фактора, као што су менструални циклус пре и после операције, тежине прираслица и појава рецидива након третмана.[54]
Мере превенције
[уреди | уреди извор]Ефикасни начини за спречавање појаве прираслица (ИУА) су;
- Усавршавање хируршких техника (којима може да се минимизирање трауме ткива)
- Примена медикамената
- Стварање баријера (које треба да спрече приањање и адхезију слузокоже материце након гинеколошких лапароскопских хируршких интервенција).
Усавршавање хируршких техника
[уреди | уреди извор]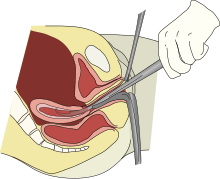
Применом лапароскопских метода у гинекологији значајно је смањено формирања постоперативних адхезије, јер је она испоштовала већину од познатих принципа атрауматичности и безкрвне хирургије. Лапароскопија са својим минимална инвазивним приступом у трбушној дупљи смањује учесталост перитонеалних повреде, која изгледа да играју основну улогу у патофизиологији формирања прираслица.[55][56][57] Избегавање резова кроз врло васкуларизоване анатомске структуре нпр. мишићне слојеве, и минимизирање трауме ткива, два су доказана принципи за смањење постоперативни адхезија.[58] Минимална приступ такође спречава излагање трбушне дупље ваздуху и страним реактивним материјама, што такође смањује формирања прираслица на удаљеним локацијама од оперативног поља.[59] Помоћу лапароскопских увећања видног поља, створени су услови за бољу визуелну опсервацију, нежније руковање инструментима (који су минимизирани) и прецизнија дисекција анатомске структуре на оперативном месту, чиме је смањен степен ткивне трауме. На мање последице ове методе указују и недавни закључци да се у лапароскопском окружење могу смањи постоперативни адхезија утицајем на директно мешање у фибринолитичке активности трбушне марамице преко инхибиције инхибитор активатора плазминогена 1 (PAI-1) мезотелних ћелије.
Са друге стране постоје и закључци који указују да угљен диоксид (који се користи у лапароскопим операцијама), може да изазове пнеумоперитонеум током лапароскопске операције и тиме делује као кофактор у постоперативном Формирањ прираслица. Наиме услед пенумоперитонеума (изазваног повишеним притиском угљен диоксида) јавља се недостатка кисеоника у ткивима који је изазван перитонеалном хипоксијом услед нарушене циркулације крви у угљен диоксидом компримованим капиларима перитонеума. Поред тога, утврђено је да пнеумоперитонеум изазива респираторну ацидозу, која уколико се не коригује, води у метаболичку ацидозу и метаболичке хипокапнију.[60] Овакво стање можештетно да утиче на перитонеалне ћелије и тиме још више увећа штетан ефекат угљен диоксида, на формирање прираслица.
Стварање баријера
[уреди | уреди извор]Одржавање свежих и одвојених зидова у шупљини материце, после било које интервенције у њој, битан је предуслов за спречавање накнадног стварања адхезија. Тако се у периоду, док рапидно расте умножавање ендометријум након интервенције, превентивно може појачати циклични унос естрогена и прогестогена.[61]
- Фолијев катетер

Фолијев катетер је био један од првих механичких уређаја који се користо за раздвајање зидова материце и тиме спречавало понављање ИУА.[62] Према досадашњим истраживањима, Мада поједина истраживања наводе да је у 33,9% случајева сотварена већавероватноћа трудноће а у 80,1% повратак на нормални менструални циклус, ипак на постоје охрабрујући докази и рандомозиране студије које могу потврдити да је примана Фолијевог катетера ефикасна у превенцији ИУА.[63]
Главни недостатак ове методе је могућност перфорације материце, учестале инфекција из вагине и изражен осећај непријатности.
- Хијалуронска киселина
Хијалуронска киселина је једна од најраспрострањенијих компонента у људском ткиву која је укључена у многе биолошке функције, као што су механичка потпору, миграције ћелија и пролиферација. У последњим деценијама, производи који потичу од хијалуронске киселине примењују се у гинеколошким операције како би се спречило стварање интраперитонеалних и интраутерусних прираслица.[64][65][66]
Механизам којим ове производе делују није у потпуности схваћен. Хијалуронска киселина ствара привремену баријеру између органа као механички препреке за формирање прираслица. Поред тога, ови производи утичу на репарацију перитонеалног ткива повећавањем пролиферације и стопе мезотелијалних ћелија.[67]
И док су неки производи хијалуронске киселине, базирани на фери-хијалуронској кисели, уклоњена са тржишта због своје токсичности у 2003. години,[68] дотле потпуно нови облик хијалуронске киселине (алгинат карбоксиметилцелулоза хијалуронска киселина), показује значајно нижи стопу интраутериних прираслица, четири недеље после операције.[69]
Прогноза
[уреди | уреди извор]
Степен формирања адхезије је критичан. Благе до умерене адхезије се обично могу успешно лечити. Екстензивна облитерација шупљине материце или отвора јајовода и дубока траума ендометријума или миометријума могу захтевати неколико хируршких интервенција и/или хормонску терапију.. Ако је шупљина материце без адхезије, али ушћа остају облитерирана, ИВФ остаје опција. Ако је материца непоправљиво оштећена, сурогат мајчинство или усвојење могу бити једине опцијa.[30]
У зависности од степена озбиљности, АС може довести до неплодности, поновљених побачаја, болова због заробљене крви и будућих акушерских компликација.[70] Ако се не лечи, опструкција менструалног тока услед адхезија може довести до ендометриозе у неким случајевима.[71]
Пацијенткиње које носе трудноћу чак и након третмана ИУА могу имати повећан ризик од абнормалне плацентације, укључујући плаценту акрета[72] где плацента задире у материцу дубље, што доводи до компликација у одвајању плаценте након порођаја.
Превремени порођај,[73] губитак трудноће у другом тромесечју,[74] и руптура материце[75] су друге пријављене компликације. Такође се може развити некомпетентан грлић материце где грлић материце више не може да издржи растућу тежину фетуса, притисак проузрокује пуцање плаценте и мајка одлази у превремени порођај. Серклаж је хируршки шав који помаже у потпори грлића материце ако је потребно.[74]
Пријављено је да су трудноћа и стопа живорођености повезане са почетном тежином адхезија са 93%, 78% и 57% трудноћа постигнутих након третмана благих, умерених и тешких адхезија, што је резултирало у 81%, 66% и 32% случајева живорођеним наталитетом, што је респективно.[70] Укупна стопа трудноће након адхезиолизе била је 60%, а стопа живорођених 38,9% према једној студији.[76]
Старост је још један фактор који утиче на исход плодности након лечења АС. За жене млађе од 35 година које су лечене због тешких адхезија, стопа трудноће је била 66,6% у поређењу са 23,5% код жена старијих од 35 година.[72]
Извори
[уреди | уреди извор]- ^ J. G. Asherman. „Amenorrhoea traumatica (atretica)”. Journal of Obstetrics and Gynecology of the British Empire. 1948: 23—30..
- ^ J. G. Asherman (1950). „Traumatic intrauterine adhesions”. Journal of Obstetrics and Gynecology of the British Empire. 57: 892—896..
- ^ а б в г Salma U , Xu D , Sheikh MSA, Diagnosis and treatment of intrauterine adhesions Review article Bangladesh Journal of Medical Science Vol.10 No.2 Apr’11
- ^ „Le syndrome d'Asherman: causes, thérapie et spécialistes”. www.primomedico.com. Приступљено 16. 1. 2022.
- ^ Féminine, Équipe (23. 8. 2021). „Le syndrome d'Asherman et son impact sur la fertilité”. Clínica ginecológica (на језику: француски). Архивирано из оригинала 16. 01. 2022. г. Приступљено 16. 1. 2022.
- ^ Asherman, Joseph G. (1948). „Amenorrhoea Traumatica (Atretica)”. BJOG: An International Journal of Obstetrics and Gynaecology. 55 (1): 23—30. PMID 18902559. S2CID 12544756. doi:10.1111/j.1471-0528.1948.tb07045.x.
- ^ Asherman, Joseph G. (1950). „Traumatic Intra-Uterine Adhesions”. BJOG: An International Journal of Obstetrics and Gynaecology. 57 (6): 892—896. PMID 14804168. S2CID 72393995. doi:10.1111/j.1471-0528.1950.tb06053.x.
- ^ Joseph G. Asherman Biography of Joseph G. Asherman на: A dictionary of medical eponyms - whonamedit.com, 2015.
- ^ Heinrich Fritsch Biography of Heinrich Fritsch на: A dictionary of medical eponyms - whonamedit.com, 2015.
- ^ Yu D, Wong YM, Cheong Y, Xia E, Li TC (2008). „Asherman syndrome-one century later”. Fertil Steril. 89: 759—779..
- ^ Schenker JG; Margalioth EJ (1982). „Intrauterine adhesions: an updated appraisal”. Fertil Steril. 37: 593—610.. PubMed Abstract OpenURL
- ^ Al-Inany H (2001). „Intrauterine adhesions: an update.”. Acta Obstet Gynecol Scand. 80: 986—993..
- ^ Toaff R; Ballas S (1978). „Traumatic hypomenorrhea-amenorrhea (Asherman’ syndrome)”. Fertil Steril. 30: 379—387.. PubMed
- ^ а б в г д Conforti, Alessandro; Alviggi, Carlo; Mollo, Antonio; De Placido, Giuseppe; Magos, Adam (2013). „The management of Asherman syndrome: A review of literature”. Reproductive Biology and Endocrinology. 11: 118. PMC 3880005
 . PMID 24373209. doi:10.1186/1477-7827-11-118
. PMID 24373209. doi:10.1186/1477-7827-11-118  .
.
- ^ March C, Israel R, March A (1978). „Hysteroscopic management of intrauterine adhesions.”. American Journal of Obstetrics & Gynecology. 130: 653—657.. PubMed
- ^ Nasr AL, Al-Inany HG, Thabet SM, Aboulghar MA (2000). „Clinicohysteroscopic scoring system of intrauterine adhesions”. Gynecol Obstet Invest. 50: 178—181.
- ^ The American Fertility Society (1988). „Classifications of adnexal adhesions, distal tubal occlusion, tubal occlusion secondary to tubal ligation, tubal pregnancies, Mullerian anomalies and intrauterine adhesions.”. Fertil Steril. 49: 944—955.. PubMed, Abstract
- ^ Buttram Jr, V. C.; Turati, G. (1977). „Uterine synechiae: Variations in severity and some conditions which may be conducive to severe adhesions”. International Journal of Fertility. 22 (2): 98—103. PMID 20418.
- ^ Rochet, Y.; Dargent, D.; Bremond, A.; Priou, G.; Rudigoz, R. C. (1979). „The obstetrical future of women who have been operated on for uterine synechiae. 107 cases operated on (Author's transl)”. Journal de Gynecologie, Obstetrique et Biologie de la Reproduction. 8 (8): 723—726. PMID 553931.
- ^ Parent B, Barbot J, Dubuisson JB. Uterine synechiae (in French). Encyl Med Chir Gynecol 1988; 140A (Suppl): 10-12.
- ^ Adoni, A.; Palti, Z.; Milwidsky, A.; Dolberg, M. (1982). „The incidence of intrauterine adhesions following spontaneous abortion”. International Journal of Fertility. 27 (2): 117—118. PMID 6126446.
- ^ Westendorp, I. C.; Ankum, W. M.; Mol, B. W.; Vonk, J. (1998). „Prevalence of Asherman's syndrome after secondary removal of placental remnants or a repeat curettage for incomplete abortion”. Human Reproduction. 13 (12): 3347—3350. PMID 9886512. doi:10.1093/humrep/13.12.3347.
- ^ а б в г д ђ е ж з Schenker, J. G.; Margalioth, E. J. (1982). „Intrauterine adhesions: An updated appraisal”. Fertility and Sterility. 37 (5): 593—610. PMID 6281085. doi:10.1016/s0015-0282(16)46268-0.
- ^ Fedele, Luigi; Bianchi, Stefano; Frontino, Giada (2006). „Septums and Synechiae: Approaches to Surgical Correction”. Clinical Obstetrics & Gynecology. 49 (4): 767—788. PMID 17082672. S2CID 34164893. doi:10.1097/01.grf.0000211948.36465.a6.
- ^ Friedler, S.; Margalioth, E. J.; Kafka, I.; Yaffe, H. (1993). „Incidence of post-abortion intra-uterine adhesions evaluated by hysteroscopy--a prospective study”. Human Reproduction (Oxford, England). 8 (3): 442—444. PMID 8473464. doi:10.1093/oxfordjournals.humrep.a138068.
- ^ Dmowski, W. P.; Greenblatt, R. B. (1969). „Asherman's syndrome and risk of placenta accreta”. Obstetrics and Gynecology. 34 (2): 288—299. PMID 5816312.
- ^ RABAU, E.; A, DAVID (1963). „Intrauterine Adhesions: Etiology, Prevention, and Treatment”. Obstetrics and Gynecology. 22: 626—629. PMID 14082285.
- ^ Toaff, R. (1966). „Some remarks on post-traumatic uterine adhesions”. Revue Francaise de Gynecologie et d'Obstetrique. 61 (7): 550—552. PMID 5940506.
- ^ Ventolini, G.; Zhang, M.; Gruber, J. (2004). „Hysteroscopy in the evaluation of patients with recurrent pregnancy loss: A cohort study in a primary care population”. Surgical Endoscopy. 18 (12): 1782—1784. PMID 15809790. S2CID 20984257. doi:10.1007/s00464-003-8258-y.
- ^ а б Hooker, A. B.; Lemmers, M.; Thurkow, A. L.; Heymans, M. W.; Opmeer, B. C.; Brolmann, H. A. M.; Mol, B. W.; Huirne, J. A. F. (2014). „Systematic review and meta-analysis of intrauterine adhesions after miscarriage: Prevalence, risk factors and long-term reproductive outcome”. Human Reproduction Update. 20 (2): 262—278. PMID 24082042. doi:10.1093/humupd/dmt045.
- ^ Stillman RJ; Asarkof N (1985). „Association between mullerian duct malformations and Asherman syndrome in infertile women.”. Obstet Gynecol. 65: 673—677..
- ^ Mara M, Fucikova Z, Kuzel J, Maskova P, Dund P, Zizka Z (2007). „Hysteroscopy after uterine fibroid embolization in woman of fertile age.”. J Obstet Gynaecol Res. 195: 1266—1271..
- ^ а б в г Taskin O, Sadik S, Onoglu A, Gokdeniz R, Erturan E, Burak K, Wheeler JM (2000). „Role of endometrial suppression on the frequency of intrauterine adhesions after resectoscopic surgery.”. J Am Assoc Gynecol Laparosc. 7: 351—354..
- ^ Ibrahim MI, Raafat TA, Ellaithy MI, Aly RT (2013). „Risk of postpartum uterine synechiae following uterine compression suturing during postpartum haemorrhage”. Aust N Z J Obstet Gynaecol. 53: 37—45.
- ^ Valle, R. F.; Sciarra, J. J. (1988). „Intrauterine adhesions: Hystreoscopic diagnosis, classification, treatment and reproductive outcome”. Am J Obstet. 158 (6 Pt 1): 1459—1470. PMID 3381869. doi:10.1016/0002-9378(88)90382-1.
- ^ Schenker, Joseph G. (1996). „Etiology of and therapeutic approach to synechia uteri”. European Journal of Obstetrics & Gynecology and Reproductive Biology. 65 (1): 109—113. PMID 8706941. doi:10.1016/0028-2243(95)02315-J.
- ^ Shaffer W (1986). „Role of uterine adhesions in the cause of multiple pregnancy losses”. Clin Obstet Gynecol. 29: 912—924.. PubMed Abstract | Publisher Full Text OpenURL
- ^ Rochet Y, Dargent D,Bremond A,; et al. (1979). „The obstetrical outcome of women with surgically treated uterine synechiae”. J Gynecol Obstet Biol Reprod. 8 (8): 723—726.
- ^ Stillman, R. J.; Asarkof, N. (1985). „Association between mullerian duct malformations and Asherman syndrome in infertile women”. Obstetrics and Gynecology. 65 (5): 673—677. PMID 3982744.
- ^ Toaff, R. (1966). „Some remarks on post-traumatic uterine adhesions”. Revue Francaise de Gynecologie et d'Obstetrique. 61 (7): 550—552. PMID 5940506..
- ^ Dmowski, W. P.; Greenblatt, R. B. (1969). „Asherman's syndrome and risk of placenta accreta”. Obstetrics and Gynecology. 34 (2): 288—299. PMID 5816312..
- ^ Friedler, S.; Margalioth, E. J.; Kafka, I.; Yaffe, H. (1993). „Incidence of post-abortion intra-uterine adhesions evaluated by hysteroscopy--a prospective study”. Human Reproduction (Oxford, England). 8 (3): 442—444. PMID 8473464. doi:10.1093/oxfordjournals.humrep.a138068..
- ^ Buttram Jr, V. C.; Turati, G. (1977). „Uterine synechiae: Variations in severity and some conditions which may be conducive to severe adhesions”. International Journal of Fertility. 22 (2): 98—103. PMID 20418.
- ^ Hellebrekers B.W, Trimbos T.C.M, Emeis J.J; et al. (2000). „Use of fibrinolytic agents in the prevention of postoperative adhesion formation”. Fertil. Steril. 74 (2): 203—212. PMID 10927033. doi:10.1016/S0015-0282(00)00656-7.
- ^ Conforti, Alessandro; Alviggi, Carlo; Mollo, Antonio; De Placido, Giuseppe; Magos, Adam (2013). „The management of Asherman syndrome: A review of literature”. Reproductive Biology and Endocrinology. 11: 118. PMC 3880005
 . PMID 24373209. doi:10.1186/1477-7827-11-118
. PMID 24373209. doi:10.1186/1477-7827-11-118  .
.
- ^ Reddy S; Rock JA (1997). „Surgical management of complete obliteration of the endometrial cavity”. Fertil Steril. 67: 172—174.
- ^ Levine RU; Neuwirth RS (1973). „Simultaneous laparoscopy and hysteroscopy for intrauterine adhesions”. Obstet Gynecol. 42: 441—445.. PubMed, Abstract
- ^ Sugimoto O (1978). „Diagnostic and therapeutic hysteroscopy for traumatic intrauterine adhesions.”. American Journal of Obstetrics & Gynecology. 131: 539—547..
- ^ Deans R; Abbott J (2010). „Review of intrauterine adhesions.”. J Minim Invasive Gynecol. 17: 555—569..
- ^ Capella-Allouc S, Morsad F, Rongieres-Bertrand C, Taylor S, Fernandez H (1999). „Hysteroscopic treatment of severe Asherman’s syndrome and subsequent fertility”. Human Reproduction. 14: 1230—1233..
- ^ DeCherney A; Polan ML (1983). „Hysteroscopic management of intrauterine lesions and intractable uterine bleeding”. Obstet Gynecol. 61: 392—397.. PubMed, Abstract
- ^ l-Inany H (2001). „Intrauterine adhesions: an update.”. Acta Obstet Gynecol Scand. 80: 986—993..
- ^ Roy KK, Baruah J, Sharma JB, Kumar S, Kachawa G, Singh N (2010). „Reproductive outcome following hysteroscopic adhesiolysis in patients with infertility due to Asherman’s syndrome”. Archives of Gynecology and Obstetrics. 281: 355—361.
- ^ Yu D, Li TC, Xia E, Huang X, Liu Y, Peng X (2008). „Factors affecting reproductive outcome of hysteroscopic adhesiolysis for Asherman’s syndrome.”. Fertil Steril. 89: 715—722..
- ^ Gutt, C. N.; Oniu, T.; Schemmer, P.; Mehrabi, A.; Büchler, M. W. (2004). „Fewer adhesions induced by laparoscopic surgery?”. Surgical Endoscopy. 18 (6): 898—906. PMID 15108105. S2CID 25938327. doi:10.1007/s00464-003-9233-3..
- ^ Liakakos, Theodoros; Thomakos, Nikolaos; Fine, Paul M.; Dervenis, Christos; Young, Ronald L. (2001). „Peritoneal Adhesions: Etiology, Pathophysiology, and Clinical Significance”. Digestive Surgery. 18 (4): 260—273. PMID 11528133. S2CID 30816909. doi:10.1159/000050149..
- ^ Rock JA (1991). „Infertility: surgical aspects”. Ур.: Yen SSC and Jaffe RB. Reproductive Endocrinology, Phisiology Pathophisiology and Clinical Management. Philadelphia, PA: Sauders. стр. 710—4..
- ^ Moreno, A.; Aguayo, J. L.; Zambudio, G.; Ramirez, P.; Canteras, M.; Parrilla, P. (1996). „Influence of abdominal incision on the formation of postoperative peritoneal adhesions: An experimental study in rats”. The European Journal of Surgery = Acta Chirurgica. 162 (3): 181—185. PMID 8695731..
- ^ Ziprin, Paul; Ridgway, Paul F.; Peck, David H.; Darzi, Ara W. (2003). „Laparoscopic-type environment enhances mesothelial cell fibrinolytic activity in vitro via a down-regulation of plasminogen activator inhibitor-1 activity”. Surgery. 134 (5): 758—765. PMID 14639353. doi:10.1016/s0039-6060(03)00293-9.
- ^ Molinas, Carlos Roger; Campo, Rudi; Dewerchin, Mieke; Eriksson, Ulf; Carmeliet, Peter; Koninckx, Philippe Robert (2003). „Role of vascular endothelial growth factor and placental growth factor in basal adhesion formation and in carbon dioxide pneumoperitoneum-enhanced adhesion formation after laparoscopic surgery in transgenic mice”. Fertility and Sterility. 80: 803—811. PMID 14505757. doi:10.1016/S0015-0282(03)00768-4.
- ^ Hellebrekers, Bart W.J; Trimbos-Kemper, Trudy C.M; Trimbos, J.Baptist M.Z; Emeis, Jef J.; Kooistra, Teake (2000). „Use of fibrinolytic agents in the prevention of postoperative adhesion formation”. Fertility and Sterility. 74 (2): 203—212. PMID 10927033. doi:10.1016/S0015-0282(00)00656-7.
- ^ а б Ismajovich B, Lidor A, Confino E, David MP (1985). „Treatment of minimal and moderate intrauterine adhesions (Asherman syndrome).”. J Reprod Med. 30: 769—772..
- ^ Amer, M. I.; Abd-El-Maeboud, K. H. (2006). „Amnion graft following hysteroscopic lysis of intrauterine adhesions”. J Obstet Gynaecol Res. 32 (6): 559—566. PMID 17100817. doi:10.1111/j.1447-0756.2006.00454.x.
- ^ Pellicano M, Bramante S, Cirillo D, Palomba S, Bifulco G, Zullo F, Nappi C (2003). „Effectiveness of autocrosslinked hyaluronic acid gel after laparoscopic myomectomy in infertile patients: a prospective, randomized, controlled study”. Fertil Steril. 80: 441—444.. PubMed Abstract | Publisher Full Text
- ^ Guida M, Acunzo G, Di Spiezio Sardo A, Bifulco G, Piccoli R, Pellicano M, Cerrota G, Cirillo D, Nappi C (2004). „Effectiveness of auto-crosslinked hyaluronic acid gel in the prevention of intrauterine adhesions after hysteroscopic surgery: a prospective, randomized, controlled study”. Human Reproduction. 19: 1461—1464.. PubMed Abstract | Publisher Full Text
- ^ Metwally M, Watson A, Lilford R, Vandekerckhove P: Fluid and pharmacological agents for adhesion prevention after gynaecological surgery. Cochrane Database Syst Rev 2006., 19CD001298
- ^ Reijnen MM, Falk P, van Goor H, Holmdahl L (2000). „The antiadhesive agent sodium hyaluronate increases the proliferation rate of human peritoneal mesothelial cells”. Fertil Steril. 74: 146—151.. PubMed Abstract | Publisher Full Text
- ^ Carta G, Cerrone L, Iovenitti P. (2004). „Postoperative adhesion prevention in gynecologic surgery with hyaluronic acid.”. Clin Exp Obstet Gynecol. 11: 39—41..
- ^ Kim T, Ahn KH, Choi DS, Hwang KJ, Lee BI, Jung MH, Kim JW, Kim JH, Cha SH, Lee KH,; et al. (2012). „A randomized, multi-center, clinical trial to assess the efficacy and safety of alginate carboxymethylcellulosehyaluronic acid compared to carboxymethylcellulose hyaluronic acid to prevent postoperative intrauterine adhesion.”. J Minim Invasive Gynecol. 19: 731—736..
- ^ а б Valle RF; Sciarra JJ (јун 1988). „Intrauterine adhesions: hysteroscopic diagnosis, classification, treatment, and reproductive outcome”. American Journal of Obstetrics and Gynecology. 158 (6 Pt 1): 1459—1470. PMID 3381869. doi:10.1016/0002-9378(88)90382-1.
- ^ Buttram VC; Turati G (1977). „Uterine synechiae: variations in severity and some conditions which may be conducive to severe adhesions”. International Journal of Fertility. 22 (2): 98—103. PMID 20418.
- ^ а б Fernandez H, Al-Najjar F, Chauveaud-Lambling A, Frydman R, Gervaise A (2006). „Fertility after treatment of Asherman's syndrome stage 3 and 4”. Journal of Minimally Invasive Gynecology. 13 (5): 398—402. PMID 16962521. doi:10.1016/j.jmig.2006.04.013..
- ^ Roge, P.; d'Ercole, C.; Cravello, L.; Boubli, L.; Blanc, B. (1996). „Hysteroscopic management of uterine synechiae: A series of 102 observations”. European Journal of Obstetrics, Gynecology, and Reproductive Biology. 65 (2): 189—193. PMID 8730623. doi:10.1016/0301-2115(95)02342-9.
- ^ а б Capella-Allouc, S.; Morsad, F.; Rongières-Bertrand, C.; Taylor, S.; Fernandez, H. (1999). „Hysteroscopic treatment of severe Asherman's syndrome and subsequent fertility”. Human Reproduction. 14 (5): 1230—1233. PMID 10325268. doi:10.1093/humrep/14.5.1230.
- ^ Deaton JL, Maier D, Andreoli J (May 1989). "Spontaneous uterine rupture during pregnancy after treatment of Asherman's syndrome". American Journal of Obstetrics and Gynecology. 160 (5 Pt 1): 1053–1054
- ^ Siegler AM; Valle RF (новембар 1988). „Therapeutic hysteroscopic procedures”. Fertility and Sterility. 50 (5): 685—701. PMID 3053254. doi:10.1016/S0015-0282(16)60300-X.
Спољашње везе
[уреди | уреди извор]| Класификација | |
|---|---|
| Спољашњи ресурси |
- Шта је Ашерманов синдром? - International Asherman's Association (језик: енглески)
 | Молимо Вас, обратите пажњу на важно упозорење у вези са темама из области медицине (здравља). |
