Мигрена
| Мигрена | |
|---|---|
 | |
| Класификација и спољашњи ресурси | |
| Специјалност | Психијатрија Неурологија |
| МКБ-10 | G43 |
| МКБ-9-CM | 346 |
| OMIM | 157300 |
| DiseasesDB | 8207 (Мигрена) 31876 (Басилар) 4693 (FHM) |
| MedlinePlus | 000709 |
| eMedicine | neuro/218 neuro/517 emerg/230 neuro/529 |
| Patient UK | Мигрена |
| MeSH | D008881 |
Мигрена је хронична, функционална, васкуларна, пароксизмална главобоља која се јавља периодично, најчешће у једној половини главе. Реч потиче из грчког ἡμικρανία (хемикранија), „бол на једној страни главе“,[1] од ἡμι- (хеми-), „половина“, и κρανίον (кранион), „лобања“.[2] Мигрена спада у групу неуролошких обољења, карактеристичних за око 10% популације, три пута чешће код жена него код мушкараца.[1]
Мигренични бол је често праћен симптоми; мучнине, повраћања, поремећаја вида и звука (фотофобија/тинитус), и другим симптомима који су најчешће повезани са бројним реакцијама од стране аутономног нервног система. Карактеристика мигренозних главобоља је да се пре напада, у око једне трећине случајева, јавља такозвана аура[2] (пролазни визуелни, сензорни, језички или моторни поремећај који сигнализира да ће главобоља убрзо после ње наступити).[3]
Мигренична главобоља је обично једнострана (само у једној половини главе) и по природи пулсирајућа, и најчешће траје од 2 до 72 часа. Бол се углавном погоршава приликом физичке активности.[3]
Претпоставља се да мигрена настаје под утицајем бројних генетских и фактора животне средине.[4] У око две трећине случајева мигрена је наследна болест.[5] Променљиви ниво и однос хормона такође игра значајну улогу у развју мигрене која у детињству чешће погађа дечаке него девојчице у периоду пубертета, али и око два до три пута више жене него мушкарце, у средњем животном добу.[6][7] Склоност ка нападима мигрене је најчешће мања током трудноће.[6] Иако тачан механизам мигрене није познат, претпоставља се да главну улогу у њеном настанку имају неуроваскуларни поремећаји.[5] Примарна теорија се односи на повећану раздражљивост мождане коре и абнормалну контролу бола неурона у тригеминалном језгру можданог стабла.[8]
Терапија мигрене заснива се на примени аналгетика, као што су ибупрофен и ацетаминофен који треба да отклоне главобољу, антиеметика против мучнине и избегавању контакта са провоцирајућим факторима-окидач има. Посебни лекови, као што су триптани или ерготамини, могу користити они болесници код којих не делују стандардни аналгетици.
Историјат[уреди | уреди извор]

Први описи мигрене сежу дубоко у прошлост. У историји медицине први описи мигрене, као мигреничног синдрома који се повремено јавља, налазимо у једној поеми у Месопотамији, из 3000. п. н. е., у којој:[9]
| „ | Зли дух Тиу узрокује бол у глави, који је попут ветра у пустињи, бљештав попут јаког светла и обухвата жртву која му се одупире, са свих страна. | ” |
Један од описа мигрене налази се у Еберсовом папирусу, насталом око 1200. п. н. е. у старом Египту.[10]
Отац модерне медицине, Хипократ (460. и 370. п. н. е., ) описао је мигрену на начин који је умногоме сличи каснијим модерним описима (...као поремећај вида, праћен болом у једној половини главе и и делимично олакшање које се јавља након повраћања. ).[11]
Целзијус је 30. године после Христа, описао мигренозну главобољу као хронично стање, које траје целога живота. У истом веку око 80. године после Христа Аретеј из Кападокије први користи реч "хемикранија", којом је жело да означи појаву главобоље код мигрене само у једној страни главе, но тек је Гален из Пергамона (131. до 201. године после Христа) уочио јасну разлику између мигрене и осталих врста главобоље и употребљавао израз хемикранија да опише врло болни поремећај који захвата отприлике половину главе, било леву, било десну.[12] Он је такође био мишљења да бол потиче од менинга и крвних судова главе.[11] Из речи хемикранијум - бол у половини главе - изведено је касније и сам назив мигрена.

У опису из другог века, Аретеуса из Кападокије главобоље се деле на три типа: цефалалгију, цефалеу и хетерокранију.[12]
Луј Хијацинт Томас, француски библиотркар, је 1887. први је поделио мигрену на два типа која се и сада користе - мигрена са ауром (migraine ophthalmique) и мигрена без ауре (migraine vulgaire).[11]
Трепанација, намерно бушење рупе на костима лобањи, примењивало се до 7.000 п. н. е. у лечењу многих процеса у глави па и мигрене.[10] Иако су понекад неки људи преживели, многи би умрли од последица трауме или инфекције.[13] Веровало се да делује тако што „пушта зле духове да побегну“.[14] Вилијам Харви је препоручио трепанацију као лечење за мигрену у 17. веку.[15]
И поред бројних покушаја лечења мигрене, све до 1868. није се користила супстанца за коју се могло рећи да је делотворна ,[11] све до открића супстанце из гљивица ергот из које је 1918. издвојен ерготамин.[16] Лек Метисергид развијен је 1959. и био је први триптан, након кога је суматриптан развијен 1988.[16]
Тек током 20. века након бројних валидних студија пронађене су и потврђене делотворне превентивне мере.[11]
Епидемиологија[уреди | уреди извор]

- no data
- <45
- 45–65
- 65–85
- 85–105
- 105–125
- 125–145
- 145–165
- 165–185
- 185–205
- 205–225
- 225–245
- >245
На глобалном нивоу акутни облик мигрена погађа више од 10% људи.[17] Хронични облик мигрена јавља се код око 1,4 до 2,2% становника Земље.[18]
У САД, сваке године око 6% мушкараца и 18% и жена оболи од мигрене, са доживотним ризиком од око 18% и 43%.[5]
У Европи мигрене погађа 12–28% људи у неком тренутку живота, и то око 6–15% одрасли мушкарци а 14–35% одрасле жене, код којих се напади мигрене јављају најмање једном годишње. У Европи од мигрене тренутно болује најмање 65.000.000 људи, што има за последицу милионе изгубљених радних дана. Зато мигрена не представља само значајан здравствени, већ и социјално–економски проблем у многим развијеним земљама света.[7] Стопе мигрене су нешто ниже у Азији и Африци, него у западним земљама Европе и Америке.Грешка код цитирања: Затвара </ref><ref> ознаци[19]

Скоро сваке године број оболелих од мигрене се мења јер у великој мери болест постаје све учесталија код особа млађег узраста између 15. и 24. године као и код особа у средњем животном добу између 35 и 45 година.[5]
Код деце пре пубертета око 1,7% 7 годишњака и 3,9% деце између 7 и 15 година оболи од мигрене, при чему се ово стање мало чешће јавља код дечака пре пубертета.[20]
Током адолесценције мигрена постаје учесталија код тинејџерки[20] и задржава тај тренд током остатка живота, са два пута учесталијим јављањем код старијих жена него код старијих мушкараца.[21]
Код жена, мигрена без ауре чешћа је него мигрене са ауром, док се код мушкараца оба типа мигрене јавља са сличном учесталошћу.[22]
Током пременопаузе симптоми мигрене се често погоршавају пре него што им се смањи учесталост јављања.[21] Иако симптоми нестају код око две трећине старијих, ипак мигрена остаје код око 3 до 10% особа и након менопаузе.[23]
Велики број славних људи из јавног и културног живота, уметности, науке патило од мигрене - Јулије Цезар, Шопен, Чајковски, Мадам Помпадур, Едгар Алан Пое, Толстој, Карл Маркс, Алфред Нобел, Ниче, Томас Џеферсон, Сигмунд Фројд ...
Етиологија[уреди | уреди извор]
Према разним извештајима, мигрене могу бити изазване одређеним окидачима у мањем[5] или већем броју случајева.[24] Много тога се означава окидачима, ма колико да су јачина и значај ових веза непоуздани.[24][25] Окидач се може јавити до 24 часа пре настанка симптома.[5]
Основни узрок појаве мигрене је непознат,[17] ма колико се веровало да има везе са комбинацијом фактора средине и генетике.[4]
- Тип личности
Бројни аутори у својим истраживањима наводе да се мигрена чешће јавља код одређеног типа особа (мада то није правило), нпр код посебно интелигентних, амбициозних, преосетљивих, темпераментних, особа, са превише обавеза које настоје да заврше у кратком року.
Иако се верује да су мигрене чешће код оних са високом интелигенцијом, изгледа да ово није сасвим тачно.[22]
- Стрес
Стрес као један од важан фактор у настајању напада мигрене, често се описује у многим изворима. То потврђују чињеницом да се мигрена јавља за време викенда, када се болесник може опустити, али због одређених подсвесних механизмима то му не полази од руке.
Најчешће се као стресни механизми навод глад и премор (они подједнако доприносе и појави тензионих главобоља).[24]
- Време као метеоролошка појава
Такође у бројним изворима описују се промене временског фронта (посебно јужно и влажно време) као један од фактора који погодују настанку напада мигрене. Прекомерно излагање врућини и сунцу, односно хладноћи такође се наводи као један од фактора. Мада је закључено да су крајњи докази у погледу утицаја потенцијалних окидача у затвореном простору и спољашњој средини недовољно квалитетни, болесницима са мигреном саветују се превентивне мере у погледу квалитета ваздуха и осветљења у затвореном простору.[26] Иако се некада веровало да су мигрене чешће код оних са високом интелигенцијом, изгледа да ово није тачно.[22]
- Хормонски утицаји
Хормонски утицаји код жена често се описују као могући узроци мигрене. Мигрене се чешће јављају у периоду око менструација.[27] Такође играју улогу и неки други хормонални утицаји, као што су менарха, употреба оралне контрацепције, трудноћа, перименопауза и менопауза.[28] Чини се да ови хормонални утицаји имају значајнију улогу код мигрене без ауре.[22] За мигрене је карактеристично да се не јављају током другог и трећег триместра или после менопаузе.[29]
- Исхрана
Унос поједине врсте хране погодују настанку мигрене, нпр чоколада, сиреви, посебно они зрелији, кафа, алкохолна пића (нпр. црно вино), осцилације шећера у крви ( посебно код дијета за мршављење). На основу истраживања исхрана као покретачки механизам, уочено је да се докази већином базирају на субјективној процени и нису довољно чврсти да би потврдили или оповргли било који окидач.[30][31] Што се тиче неких специфичних агенаса, чини се да нема доказа о утицају тирамина на мигрену,[32] и мада се моносодијум глутамат (МСГ) често помиње као дијететски окидач,[33] нема чврстих доказа који ово подржавају.[34]
- Злоупотреба дувана
Пушење је такође један од доказаних фактора у настанку напада мигрене.
- Неправилан режим одмора и сна.
Недовољно одмарање, непроспаване ноћи, предуго гледање телевизије или други светлосни стимулуси (рачунари, лајтшоу), као и било који други фактори који могу довести до дисхармоније и нарушити животну хармонију могу бити окидачки механизми за појаву напада мигрене.
- Наслеђе
У око две трећине болесника у историји болести постоје подаци о породичној склоности,[5] али се ретко јављају као последица дефекта само једног гена.[35]
Студије близанаца показују да генетика утиче 34 до 51% на вероватноћу развоја мигренских главобоља.[4] Ова генетска повезаност је јача код мигрена са ауром него код оних без ауре.[36] Известан број специфичних варијација гена повећава ризик у мањој или средњој мери.[37]
Поремећаји у једном гену који доводе до појаве мигрена су ретки.[37] Једна од таквих мигрена је позната под називом породична хемиплегична мигрена, тип мигрене са ауром, која се наслеђује на аутозомно доминантан начин.[38][39] Ови поремећаји су у вези са варијацијама у генетским кодовима за протеине укључене у јонски транспорт.[29] Други генетски поремећај који изазива мигрену је CADASIL синдром или церебрална аутозомно доминантна артериопатија са субкортикалним инфарктима и леукоенцефалопатијом.[29]
Најчешће не постоји правило о узрочним механизмима и зато је код сваке особе најчешће присутан други фактор, односно, што је много чешће) комбинације више њих. Мада је у великом броју случајева упркос детаљне дијагностике, не може тачно установити шта је узроковало напад мигрене.
Мигрена је доброћудна понављајућа главобоља која није симптом других болести, са потпуним одсуством симптома између два напада. Првобитно се сматрало да мигрена почиње у пубертету и завршава у менопаузи код жена, а у педесетим годинама код мушкараца. Међутим истраживања су показала да она најчешће може почети у детињству и трајати до седамдесете године живота. Већина људи који болују од мигрене најчешће први напад мигрене доживи пре двадесете године живота, а отприлике један од осам, пре десете године. Ретко се мигрена по први пута може јавити након педесете године живота.
Клиничка слика[уреди | уреди извор]
Аура је предсигнал за почетак мигренозног бола и манифестује се у виду појаве тачке у видном пољу, испадом видног поља, поремећајем осећаја или моторике који је најчешће једностран, поремећајем говора. Може трајати неколико минута до највише сат времена. Због мигрене настаје промена расположења у виду депресије или еуфорије, поремећај концентрације, немир. Може се јавити патолошка глад, нарочито потреба за слатким.
Након ауре, развија се пулсирајућа главобоља, али бол може бити туп или пробадајући. Код више од 90% болесника бол је праћен мучнином и повраћањем. Велики број болесника се жали на светлост (фотофобија, преосељивост очију на светло), јак звук или мирис. При крају напада код неких болесника долази до полиурије (појачано мокрење). Напад мигрене углавном траје неколико сати, а у већини случајева се заврши за мање од 24 сата.
Знаци и симптоми[уреди | уреди извор]
Мигрена се обично представља као самоограничена, понављајућа јака главобоља која је повезана са аутономним симптомима.[5][40] Око 15-30% људи са мигреном искусили су мигрену са ауром,[41][42] а они који имају мигрене са ауром такође често имају и мигрене без ауре.[36] Јачина бола, трајање главобоље, и учесталост напада варирају.[5] Мигрена која траје дуже од 72 сада се назива status migrainosus.[43] Мигрена може имати четири фазе, иако се не морају све искусити:[3]
Главобоље су изузетно учестале тегобе код човека. По узроку настанка делимо их на:
- васкуларне
- тензионе
- неуралгије
- симптоматске главобоље
Мигренозне главобоље су врло често у вези са менструалним циклусом или менопаузом, а за време трудноће јављају се врло ретко. Могу је узроковати и психички стрес, физички напор, метеоролошки услови или нагле промене времена, конзумирање одређене врсте хране, алкохол итд.
Продромална фаза[уреди | уреди извор]
Продромални или најављујући симптоми се дешавају код ~60% оних који имају мигрену,[29][44] са почетком од два сата до два дана пре наступања бола или ауре.[45] Ови симптоми могу обухватити широк спектар појава[46] укључујући: промену расположења, раздражљивост, депресију или еуфорију, умор, жудњу за одређеном храном, укочене мишиће (нарочито вратне), затвор или пролив, и осетљивост на мирисе или буку.[44] То се може јавити код оних који имају мигрену са ауром или мигрену без ауре.[47]
Фаза ауре[уреди | уреди извор]
 |

|
 |

|
Аура је пролазна фокална неуролошка појава која се дешава пре или током главобоље.[29] Појављује се постепено током неколико минута и углавном траје краће од 60 минута.[48] Симптоми могу бити визуелни, сензорни или моторни по природи и многи људи доживљавају више симптома.[49] Визуелни ефекти су најчешћи, и јављају се чак у 99% а искључиво у више од пола случајева.[49] Поремећај вида се често састоји од искричаве скотоме (област делимичне промене у видном пољу које трепери.)[29] Ово обично почиње близу центра за вид а затим се шири на страну са цик-цак линијама које по опису изгледају као бедеми или зидови замка.[49] Линије су обично црно-беле али неки људи виде и линије у боји.[49] Неки људи губе део свог видног поља што је познато као хемианопсија док други доживљавају замагљен вид.[49]
Сензорна аура је на другом месту по учесталости и дешава се код 30-40% људи који имају ауру.[49] Често осећај боцкања иглица почиње на једној страни у шаци или руци и шири се до предела носа-уста на истој страни.[49] Утрнулост се обично јавља када пецкање прође уз губитак осећаја за положај.[49] Други симптоми фазе ауре укључују: поремећаје говора или језика, вртоглавицу, и ређе моторне проблеме.[49] Моторни симптоми указују да је то хемиплегична мигрена, и слабост често траје дуже од једног сата за разлику од других аура.[49] Аура се ретко јавља без накнадне главобоље,[49] познате као тиха мигрена.
Фаза бола[уреди | уреди извор]
У класичном случају, главобоља је једнострана, пулсирајућа и средњег до јаког интензитета.[48] Обострани бол је нарочито чест код оних који имају мигрене без ауре.[29] Ређе се бол може јавити у леђима или на темену.[29] Бол обично траје 4 до 72 сата код одраслих[48] међутим код млађе деце често траје мање од 1 сата.[50] Учесталост напада варира, од само неколико током живота до неколико пута седмично, у просеку око једном месечно.[51][52]
Бол је често праћен мучнином, повраћањем, осетљивошћу на светлост, осетљивошћу на звук, осетљивошћу на мирисе, умором и раздражљивошћу.[29] Код базиларне мигрене, мигрене са неуролошким симптомима повезаним са можданим стаблом или са неуролошким симптомима са обе стране тела,[53] заједничка дејства укључују: осећај вртоглавице, ошамућеност и збуњеност.[29] мучнина се јавља код готово 90% људи, а повраћање код трећине.[54] Многи зато траже тамну и тиху просторију.[54] Други симптоми могу да укључе и: замагљен вид, запушен нос, пролив, често мокрење, бледило, или знојење.[55] Може се јавити отицање или осетљивост коже главе као и укоченост врата.[55] Пропратни симптоми су ређи код старијих особа.[23]
Постдром[уреди | уреди извор]
Последице мигрене могу потрајати неколико дана након престанка главне главобоље; то се назива мигренозни постдром. Многи пријављују осећај бола у области у којој је била мигрена, а неки пријављују поремећено размишљање по проласку мигрене. Пацијент може осећати умор или „мамурлук“ и бол у глави, когнитивне потешкоће, гастроинтестиналне симптоме, промену расположења, и слабост.[56] Према једном резимеу: „Неки људи се осећају необично освежени или еуфорично након напада, док други примећују депресивност и малаксалост."
Патофизиологија[уреди | уреди извор]
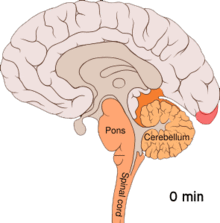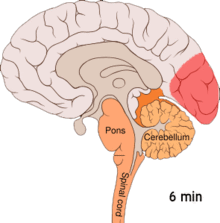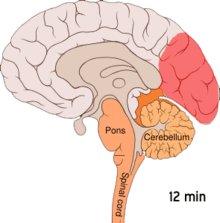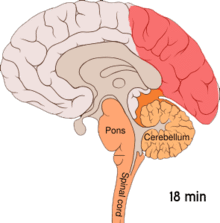
Верује се да су мигрене неуроваскуларни поремећај,[5] што показује чињеница о механизму њеног ширења почев од унутрашњости мозга ка крвним судовима.[57] Неки истраживачи сматрају да неуронски механизми играју већу улогу,[58] док су према неким другима крвни судови ти који имају кључну улогу.[59] Према осталима, и једно и друго је од значаја.[60] Верује се да имају везе и високи нивои неуротрансмитера серотонина, који је такође познат под називом 5-хидрокситриптофан.[57]
Аура[уреди | уреди извор]
Ширећа кортикална депресија или ширећа депресија, коју је открио Леао, представља експлозију неуронске активности, након чега следи период неактивности, што је примећено код особа са мигреном са ауром.[61] Постоји низ објашњења за ову појаву, укључујући активирање НМДА рецептора што доводи до уласка калцијума у ћелију.[61] Након експлозије активности долази до смањења протока крви у периоду од два до шест сати у церебралном кортексу, у области која је под утицајем.[61] Верује се да кретање деполаризације низ доњу страну мозга доводи до активирања нерава за осећај бола у глави и врату.[61]
Бол[уреди | уреди извор]
Није познат прецизан механизам настанка бола у глави који се јавља током мигрене.[62] Према неким подацима примарну улогу имају структуре централног нервног система (као што су мождано стабло и међумозак),[63] док неки други подаци подржавају улогу периферне активације (као што је она на сензорним нервима који окружују крвне судове главе и врата).[62] Од крвних судова могу бити укључени: дуралне артерије, пијалне артерије и екстракранијалне артерије као што су оне у скалпу.[62] Верује се да је посебно значајна улога вазодилатације екстракранијалних артерија.[64]
Дијагноза[уреди | уреди извор]
Дијагноза мигрене је заснована на знацима и симптомима.[5] Повремено се изводе тестови неуроснимања да би се искључили други узроци главобоље.[5] Верује се да постоји знатан број људи са овим стањем који још увек нису дијагностиковани.[5]
Према Међународном друштву за главобољу дијагноза мигрене без ауре може се поставити на основу следећих критеријума, тзв „5, 4, 3, 2, 1 критеријума“:[3]
- Пет или више напада — код мигрене „са“ ауром, два напада су довољна за дијагнозу.
- Трајање од четири сата до три дана
- Два или три од следећег:
- Унилатерална главобоља (обузима једну половину главе);
- Пулсирање;
- „Умерен или јак интензитет бола“
- „Погоршање са извођењем рутинских физичких активности или избегавање истих“
- Један или више од следећег:
- Мучнина и/или повраћање;
- Осетљивост на светло (фотофобија) и на звук (фонофобија)
Уколико се код некога јаве два од следећих симптома: фотофобија, мучнина или неспособност за рад / учење на један дан, већа је вероватноћа за постављање ове дијагнозе.[65] Код оних који имају четири од пет следећих симптома: пулсирајућу главобољу, трајање у периоду од 4–72 сата, бол с једне стране главе, мучнину, или симптоме који ометају живот те особе, постоји 92% вероватноће да је реч о мигрени.[42] Код оних који имају мање од три наведена симптома, вероватноћа је 17%.[42]
Класификација[уреди | уреди извор]
Прва свеобухватна класификација типова мигрене извршена је 1988.[36] Најновије ажурирање ове класификације извршило је Међународно друштво за главобољу 2004. године.[3] Према овој класификацији, мигрене су примарни тип главобоље заједно са тензионим главобољама и кластерним главобољама, између осталог.[66]
Мигрене су подељене на седам подгрупа (при чему су неке од њих даље подељене):
- Мигрена без ауре, или „обична мигрена“, обухвата мигренске главобоље које нису праћене ауром.
- Мигрена са ауром, или „класична мигрена“, обично обухвата мигренске главобоље праћене појавом ауре. У мањем броју случајева може доћи до појаве ауре без главобоље или до немигренске главобоље. Друга два варијетета мигрене су породична хемиплегична мигрена и спорадична хемиплегична мигрена, код којих особа има мигрену са ауром, праћено моторном слабошћу. Уколико се код блиског сродника јавља исто стање, мигрена се зове „породична“, у супротном, реч је о „спорадичној“ мигрени. Још један од варијетета је базиларни тип мигрене, где су главобоља и аура праћене тешкоћама у говору, вртоглавицом, зујањем у ушима или извесним бројем неких других симптома у вези са можданим стаблом, али без појаве моторне слабости. У почетку се веровало да је овај тип мигрене последица спазама базиларне артерије (артерије која снабдева мождано стабло).[53]
- Периодични синдроми детињства, који су обично прекурсори мигрене, укључују циклично повраћање (повремене интензивне периоде повраћања), абдоминалну мигрену (абдоминални бол, обично праћен мучнином) и бенигни пароксизмални вертиго детињства (повремени напади вртоглавице).
- Ретинална мигрена обухвата мигренске главобоље праћене визуелним поремећајима или чак привременим слепилом на једном оку.
- Компликације мигрене огледају се у појави мигренских главобоља и/или аура које трају неуобичајено дуго или су учестале, или су повезане са епилептичним нападом или можданим лезијама.
- Вероватна мигрена описује стања која имају неке карактеристике мигрене, али где нема довољно доказа да би се са сигурношћу поставила дијагноза мигрене (уколико истовремено постоји претерана употреба лекова).
- Хронична мигрена је једна од компликација мигрене и представља главобољу која испуњава дијагностичке критеријуме за „мигренске главобоље“ а дешава се у дужем временском интервалу, конкретно, од тачно 15 или више дана/месец дана па до више од 3 месеца.[67]
Трбушни облик мигрене[уреди | уреди извор]
Дијагноза абдоминалне мигрене је контроверзна.[68] Неки докази указују на то да периодичне епизоде бола у одсуству главобоље могу представљати врсту мигрене.[68][69] Или у најмању руку претходити мигрени.[36] Ове епизоде боли могу и не морају пратити мигрену као рани симптом и обично трају од неколико минута до неколико сати.[68] Обично се јављају код особа које имају личну или породичну историју типичних мигрена.[68] Остали симптоми за које се сматра да претходе мигрени су: синдром цикличног повраћања и бенигни пароксизмални вертиго детињства.[36]
Диференцијална дијагноза[уреди | уреди извор]
Друга стања која могу изазвати сличне симптоме мигрене обухватају: темпорални артеритис, кластерне главобоље, акутни глауком, менингитис и субарахноидну хеморагију.[42] Темпорални артеритис се обично јавља код особа преко 50 година старости приликом додира слепоочнице, кластер главобоље се јављају уз запушеност једне ноздрве, сузење и снажан бол око очних дупљи, акутни глауком је повезан са проблемима вида, менингитис са повишеном температуром док се субарахноидна хеморагија веома брзо развија.[42] Тензионе главобоље се обично јављају на обе стране, не пулсирају и мање утичу на радну способности.[42]
Терапија[уреди | уреди извор]
Лекови[уреди | уреди извор]
Лекови за превенцију појаве мигрена се сматрају ефикасним ако смањују фреквенцију и снагу напада мигрене за најмање 50%.[70] Утврђено је да је ботокс такође користан код особа са хроничним мигренама али не и код особа са епизодним мигренама.[71]
Алтернативно лечење[уреди | уреди извор]

Акупунктура је ефикасна у лечењу мигрена.[73] „Права“ акупунктура није се показала ефикаснијом од лажне акупунктуре, међутим и „права“ и лажна акупунктура су ефикасније од рутинске терапије, са мање нежељених ефеката у односу на лечење профилактичним лековима.[74] Киропрактичка манипулација, физиотерапија, масажа и релаксација могу такође бити ефикасни као и пропранолол или топирамат у превенцији мигрена; међутим, истраживање је имало проблема са методологијом.[75] Постоје несигурни докази користи од: магнезијума, коензима Q(10), рибофлавина, витамина B(12),[76] и хризантеме, мада треба спровести испитивања бољег квалитета како би се потврдили ови прелиминарни резултати.[77] Од алтернативних лекова најбољи докази постоје за репух.[78]
Медицински уређаји и операција[уреди | уреди извор]
Медицински уређаји, као што су биофидбек и неуростимулатори, имају предности у превенцији мигрена, углавном када су општи лекови против мигрене контраиндиковани или у случају прекомерне употребе лекова. Биофидбек помаже да људи постану свесни неких физиолошких параметара како би их контролисали и покушали да се релаксирају и може бити ефикасан у лечењу мигрене.[79][80] Неуростимулација користи имплантиране неуростимулаторе сличне пејсмејкерима за лечење упорних хроничних мигрена са охрабрујућим резултатима у тежим случајевима.[81][82] Операција у циљу смањења или отклањања мигрена, која обухвата декомпресију одређених нерва око главе и врата, може бити опција код одређених особа код којих се стање не поправља употребом лекова.[83]
Лечење кисеоником[уреди | уреди извор]
Према истраживањима доктор Piter Goudsbi–ја са Универзитета у Калифорније и други истраживача, у одвојеним истраживањима, који су пет година пратили ток лечења болесника са хроничном главобољом, установљено је да је након примене лечења кисеоником, смањен број и интензитет напада мигреничних и других главобоља непознате етиологије:
| „ | Наша студија (према речима Piter Goudsbi–ја) показала је, по први пут, разлику између болесника третираних кисеоником и контролне групе третиране атмосферским ваздухом са акутним нападима главобоље. Гасови су коришћени у одговарајућим дозама, а резултати су контролисани на случајно изабраном узорку и плацебо узорку и пружили су стварне доказе о корисности коришћења кисеоника у борби против жариште главобоље.[84] | ” |
Студија је такође показала да су резултати били бољи код особа које су удисале већу дозу кисеоника. У око 78% случајева напад главобоље је готово елиминисан удисањем кисеоника. Истраживачи су такође установили да кисеоник може, не само да спречи главобољу, већ и да одстрани друге симптоме повезане са њом - као што је фотофобија, црвенило и отицање очију.
Доктор Џоеле Сејпер, оснивач Института за неурологију и главобољу у Мичигену, наводи:
| „ | Да се употребом кисеоника (безбедног и нетоксичног лека) може избећи прекомерна употреба бројних лекова, које многи очајни болесници употребљавају често у неконтролисаним дозама, укључујући ту и непроверене па и алтернативне медикаменте. | ” |
Управљање[уреди | уреди извор]
Постоје три главна аспекта лечења: избегавање покретача, контрола акутних симптома и фармаколошка превенција.[5] Лекови су ефикаснији ако се користе раније током напада.[5] Честа употреба лекова може довести до главобоље због прекомерне употребе лекова, које су знатно снажније и чешће.[3] Оне се могу појавити код употребе триптана, ерготамина и аналгетика, нарочито наркотичких аналгетика.[3]
Аналгетици[уреди | уреди извор]
Препоручена примарна терапија за симптоме који су блажи или средњи су прости аналгетици као што су нестероидни антиинфламаторни лекови (НСАИЛ) или комбинација ацетаминофена, ацетилсалицилне киселине и кафеина.[42] Постоје докази за употребу великог броја НСАИЛ лекова. Утврђено је да ибупрофен смањује бол код половине особа.[85] Такође се сматра да је диклофенак ефикасан.[86]
Аспирин може увлажити бол код средње снажних до јаких мигрена, уз сличну ефикасност као и суматриптан.[87] Кеторолак је доступан у форми за интравенску примену.[42] Парацетамол (такође познат као ацетаминофен), самостално или у комбинацији са метоклопрамидом, представља још један ефикасни лек са малим ризиком од нежељених ефеката.[88] У трудноћи, сматра се да су ацетаминофен и метоклопрамид безбедни НСАИЛ лекови до трећег триместра.[42]
Триптани[уреди | уреди извор]
Триптани као што је суматриптан су ефикасни и код смањења бола и ублажавања мучнине код до 75% особа.[5][89] Они спадају у препоручену примарну терапију код особа са средњим или снажним боловима или код особа са симптомима средње јачине који не реагују на просте аналгетике.[42] Могу се узимати орално, убризгавањем, путем спреја за нос или таблета за растварање у устима.[5] Уопштено, сви триптани су се показали једнако ефикаснима, са сличним нежељеним ефектима. Поједине особе могу реаговати боље на одређене лекове.[42] Већина нежељених ефеката су благи, као што је црвенило; међутим, у ретким случајевима долазило је до појаве исхемије миокарда.[5] Стога се не препоручују особама са кардиоваскуларним обољењима.[42] Иако се не препоручују особама са базалним мигренама, нема доказа да њихова употреба шкоди код ових особа који би могли да подрже то упозорење.[53] Не стварају зависност али могу изазвати главобоље услед прекомерне употребе ако се користе више од 10 дана месечно.[90]
Ерготамини[уреди | уреди извор]
Ерготамин и дихидроерготамин спадају у старије лекове који се и даље прописују за мигрене, док се дихидроерготамин може наћи у спреју за нос и облику за убризгавање.[5] Њихова ефикасност је иста као и ефикасност триптана,[91] јефтинији су,[92] и обично изазивају благе нежељене ефекте.[93] Код најтежих случајева, као што су особе са мигренозним статусом ( status migrainosus ), показали су се као најефикаснија опција за лечење.[93]
Остало[уреди | уреди извор]
Интравенски метоклопрамид или интраназални лидокаин су други могући избори.[42] Метоклопрамид се препоручује за лечење особа које су затражиле помоћ у ургентном центру.[42] Појединачна доза интравенског дексаметазона, као додатак стандардном лечењу за напад мигрене доводи се у везу са смањењем поновног јављања главобоље током наредна 72 сата од 26%.[94] Не постоје докази за спиналну манипулацију у циљу лечења постојећих мигренозних болова.[95] Препоручује се да се не употребљавају опиоиди барбитурати.[42]
Мере превенције[уреди | уреди извор]
Превентивно лечење мигрена обухвата: лекове, додатке исхрани, измене стила живота и операцију. Превенција је препоручена код особа који имају мигрене више од два дана у току недеље, не могу да толериши лекове који се користе за лечење акутних напада или код особа са снажним нападима који се не контролишу једноставно.[42]
Циљ је смањити фреквенцију, снагу бола и/или трајање мигрена, и повећати ефикасност абортивне терапије.[96] Још један разлог превенције је избегавање појаве главобоље због прекомерне употребе лекова. Ово је чест проблем и може резултовати хроничним мигренама које се јављају свакодневно.[97][98]
Прогноза и компликације[уреди | уреди извор]
Код људи са мигреном дугорочна прогноза је променљива.[40] Многи људи који пате од мигрена имају раздобља губитка продуктивности због болести,[5] али је ово стање упркос томе прилично безазлено[40] и не повезује са са повећањем опасности од смрти.[99] Постоје четири главна обрасца болести: симптоми могу у потпуности да нестану, симптоми могу да се временом смање, симптоми могу да се продуже са истом учесталошћу и јачином или напади чак могу да постану гори и учесталији.[40]
Мигрена са ауром представља фактор ризика за исхемијски мождани удар[100] који удвостручава ризик.[101] Ако је неко, млађа одрасла особа, женског пола, која користи хормонална средства за контрацепцију и пуши, тиме се још више увећава овај ризик.[100] Сматра се да постоји повезаност са цервикалном дисекцијом артерије.[102] Сматра се да мигрене без ауре не представљају фактор.[103] Повезаност са срчаним проблемима није одлучена једном студијом која подржава ову повезаност.[100] Свеукупно се не сматра да мигрене повећавају ризик од можданог удара или срчаних болести.[99] Превентивна терапија код особа које имају мигрену са ауром може да спречи пропратне мождане ударе.[104]
Друштво и култура[уреди | уреди извор]
Мигрене су значајни извор и здравствених трошкова и губитка продуктивности. Процењује се да су један од најскупљих неуролошких поремећаја у Европској заједници и да коштају више од 27 милијарди евра годишње.[105] Трошкови у САД се процењују на 17 милијарди америчких долара.[106] Скоро десетина ових трошкова је због утрошка триптана .[106] Индиректни трошкови су око 15 милијарди америчких долара, од којих највећи део чине изостанци са посла.[106] Код особа који одлазе на посао са мигреном продуктивност је смањена за отприлике трећину.[105] Ово има негативне последице и за породицу особе.[105]
Истраживање[уреди | уреди извор]
За пептиде који су сродни калцитонин гену (CGRP) се сматра да играју улогу у патогенези бола везаног за мигрену.[42] Антагонисти CGRP рецептора, као што је олкегепант и телкагепант су испитивани in vitro и у клиничким студијама за лечење мигрене.[107] 2011.је Мерк зауставио фазу III клиничких покушаја за свој испитивани лек телкагепант.[108][109] Транскранијална магнетска стимулација такође обећава.[42]
Референце[уреди | уреди извор]
- ^ а б Liddell, Henry George; Scott, Robert. „ἡμικρανία”. A Greek-English Lexicon. on Perseus
- ^ а б Anderson, Anderson & Glanze 1994, стр. 998–
- ^ а б в г д ђ е Headache Classification Subcommittee of the International Headache Society (2004). „The International Classification of Headache Disorders: 2nd edition”. Cephalalgia. 24 (Suppl 1): 9—160. PMID 14979299. doi:10.1111/j.1468-2982.2004.00653.x.
- ^ а б в Piane, S; De Filippis, S; Patacchioli, FR; Martelletti, P; M coauthors=Lulli, P; Farinelli (2007). „Genetics of migraine and pharmacogenomics: some considerations.”. The journal of headache and pain. 8 (6): 334—9. PMID 18058067.
- ^ а б в г д ђ е ж з и ј к л љ м н њ о п р Bartleson JD, Cutrer FM (2010). „Migraine update. Diagnosis and treatment”. Minn Med. 93 (5): 36—41. PMID 20572569.
- ^ а б Lay CL, Broner SW (2009). „Migraine in women”. Neurologic Clinics. 27 (2): 503—11. PMID 19289228. doi:10.1016/j.ncl.2009.01.002.
- ^ а б Stovner LJ, Zwart JA, Hagen K, Terwindt GM, Pascual J (2006). „Epidemiology of headache in Europe”. European Journal of Neurology. 13 (4): 333—45. PMID 16643310. doi:10.1111/j.1468-1331.2006.01184.x.
- ^ Dodick DW, Gargus JJ (2008). „Why migraines strike”. Sci. Am. 299 (2): 56—63. Bibcode:2008SciAm.299b..56D. PMID 18666680. doi:10.1038/scientificamerican0808-56.
- ^ Vida Demarin, Marija Bošnjak Pašić, Migrena Klinika za neurologiju KB "Sestre Milosrdnice" Zagreb, Прегледни чланак Приступљено 17.2.2014.
- ^ а б Miller 2005, стр. 1275
- ^ а б в г д Borsook 2012, стр. 3–11
- ^ а б Waldman 2011, стр. 2122–2124
- ^ Mays 2002, стр. 345.
- ^ Colen 2008, стр. 1.
- ^ Daniel 2010, стр. 101.
- ^ а б Tfelt-Hansen, PC (2011). Koehler, PJ. „Сто година истраживања мигрене: велика клиничка и научна посматрања од 1910. до 2010.”. Headache. 51 (5): 752—78. PMID 21521208.
- ^ а б Robbins MS, Lipton RB (2010). „The epidemiology of primary headache disorders”. Semin Neurol. 30 (2): 107—19. PMID 20352581. doi:10.1055/s-0030-1249220.
- ^ Natoli, JL (2010). Manack, A; Dean, B; Butler, Q; Turkel, CC; Stovner, L; Lipton, RB. „Глобална претежност хроничне мигрене: систематски преглед.”. Cephalalgia : међународни журнал главобоље. 30 (5): 599—609. PMID 19614702. doi:10.1111/j.1468-2982.2009.01941.x.
- ^ Wang, SJ (2003). „Епидемиологија мигрене и други типови главобоље у Азији”. Curr Neurol Neurosci Rep. 3 (2): 104—8. PMID 12583837. doi:10.1007/s11910-003-0060-7.
- ^ а б Hershey, AD (2010). „Тренутни приступи дијагнози и поступцима за мигрену која се јавља код деце.”. Lancet neurology. 9 (2): 190—204. PMID 20129168.
- ^ а б Nappi, RE (2009). Sances, G; Detaddei, S; Ornati, A; Chiovato, L; Polatti, F. „Хормонални поступци за мигрену у менопаузи.”. Менопауза у свету. 15 (2): 82—6. PMID 19465675.
- ^ а б в г Грешка код цитирања: Неважећа ознака
<ref>; нема текста за референце под именомHA25. - ^ а б Malamut & Sirven 2008, стр. 197
- ^ а б в Levy D, Strassman AM, Burstein R (2009). „A critical view on the role of migraine triggers in the genesis of migraine pain”. Headache. 49 (6): 953—7. PMID 19545256. doi:10.1111/j.1526-4610.2009.01444.x.
- ^ Martin, PR (2010). „Behavioral management of migraine headache triggers: learning to cope with triggers”. Curr Pain Headache Rep. 14 (3): 221—7. PMID 20425190. doi:10.1007/s11916-010-0112-z.
- ^ Friedman DI, De ver Dye T (2009). „Migraine and the environment”. Headache. 49 (6): 941—52. PMID 19545255. doi:10.1111/j.1526-4610.2009.01443.x.
- ^ MacGregor, EA (1. 10. 2010). „Prevention and treatment of menstrual migraine”. Drugs. 70 (14): 1799—818. PMID 20836574. doi:10.2165/11538090-000000000-00000.
- ^ Lay, CL (2009). Broner, SW. „Migraine in women”. Neurologic Clinics. 27 (2): 503—11. PMID 19289228. doi:10.1016/j.ncl.2009.01.002.
- ^ а б в г д ђ е ж з и Aminoff 2009, стр. 85–88
- ^ Rockett, FC (2012). de Oliveira, VR; Castro, K; Chaves, ML; Perla Ada, S; Perry, ID. „Dietary aspects of migraine trigger factors.”. Nutrition reviews. 70 (6): 337—56. PMID 22646127.
- ^ Holzhammer J, Wöber C (2006). „[Alimentary trigger factors that provoke migraine and tension-type headache]”. Schmerz (на језику: German). 20 (2): 151—9. PMID 15806385. doi:10.1007/s00482-005-0390-2.
- ^ Jansen SC, van Dusseldorp M, Bottema KC, Dubois AE (2003). „Intolerance to dietary biogenic amines: a review”. Annals of Allergy, Asthma & Immunology. 91 (3): 233—40; quiz 241—2, 296. PMID 14533654. doi:10.1016/S1081-1206(10)63523-5.
- ^ Sun-Edelstein C, Mauskop A (2009). „Foods and supplements in the management of migraine headaches”. The Clinical Journal of Pain. 25 (5): 446—52. PMID 19454881. doi:10.1097/AJP.0b013e31819a6f65.
- ^ Freeman, M (2006). „Reconsidering the effects of monosodium glutamate: a literature review”. J Am Acad Nurse Pract. 18 (10): 482—6. PMID 16999713. doi:10.1111/j.1745-7599.2006.00160.x.
- ^ Schürks, M (2012). „Genetics of migraine in the age of genome-wide association studies.”. The journal of headache and pain. 13 (1): 1—9. PMC 3253157
 . PMID 22072275. doi:10.1007/s10194-011-0399-0.
. PMID 22072275. doi:10.1007/s10194-011-0399-0.
- ^ а б в г д The Headaches, Pg 232-233
- ^ а б Schürks, M (2012). „Genetics of migraine in the age of genome-wide association studies.”. The journal of headache and pain. 13 (1): 1—9. PMID 22072275.
- ^ de Vries, B (2009). Frants, RR; Ferrari, MD; van den Maagdenberg, AM. „Molecular genetics of migraine.”. Human genetics. 126 (1): 115—32. PMID 19455354.
- ^ Montagna, P (2008). „Migraine genetics.”. Expert review of neurotherapeutics. 8 (9): 1321—30. PMID 18759544.
- ^ а б в г Bigal, ME (2008). Lipton, RB. „Прогноза мигрене.”. Тренутна мишљења у неурологији. 21 (3): 301—8. PMID 18451714. doi:10.1097/WCO.0b013e328300c6f5.
- ^ Gutman 2008, стр. 231.
- ^ а б в г д ђ е ж з и ј к л љ м н њ о Gilmore, B (1. 2. 2011). Michael, M. „Treatment of acute migraine headache.”. American family physician. 83 (3): 271—80. PMID 21302868.
- ^ Olesen 2006, стр. 512
- ^ а б Rae-Grant, Alexander D.; D. Joanne Lynn, Herbert B. Newton, ур. (2004). The 5-minute neurology consult. Philadelphia: Lippincott Williams & Wilkins. стр. 26—. ISBN 9780683307238.
- ^ Buzzi, MG (2005 Oct-Dec). Cologno, D; Formisano, R; Rossi, P. „Prodromes and the early phase of the migraine attack: therapeutic relevance.”. Functional neurology. 20 (4): 179—83. PMID 16483458. Проверите вредност парамет(а)ра за датум:
|date=(помоћ) - ^ Rossi, P (2005 Oct-Dec). Ambrosini, A; Buzzi, MG. „Prodromes and predictors of migraine attack.”. Functional neurology. 20 (4): 185—91. PMID 16483459. Проверите вредност парамет(а)ра за датум:
|date=(помоћ) - ^ Samuels, Martin A.; Allan H. Ropper (2009). Adams and Victor's principles of neurology (9. изд.). New York: McGraw-Hill Medical. стр. Chapter 10. ISBN 9780071499927.
- ^ а б в Tintinalli 2010, стр. 6
- ^ а б в г д ђ е ж з и ј The Headaches Pg.407-419
- ^ Bigal, ME (2010). Arruda, MA. „Migraine in the pediatric population--evolving concepts.”. Headache. 50 (7): 1130—43. PMID 20572878.
- ^ Olesen 2006, стр. 238
- ^ Dalessio 2001, стр. 122.
- ^ а б в Kaniecki, RG (2009). „Basilar-type migraine.”. Current pain and headache reports. 13 (3): 217—20. PMID 19457282.
- ^ а б Lisak 2009, стр. 670
- ^ а б Glaser 1999, стр. 555
- ^ Kelman, L (2006). „The postdrome of the acute migraine attack”. Cephalalgia. 26 (2): 214—20. PMID 16426278. doi:10.1111и/j.1468-2982.2005.01026.x.
- ^ а б The Headaches Chp. 29. pp. 276.
- ^ Goadsby, PJ (2009). „The vascular theory of migraine--a great story wrecked by the facts.”. Brain : a journal of neurology. 132 (Pt 1): 6—7. PMID 19098031.
- ^ Brennan, KC (2010). Charles, A. „An update on the blood vessel in migraine.”. Current opinion in neurology. 23 (3): 266—74. PMID 20216215.
- ^ Dodick, DW (2008). „Examining the essence of migraine--is it the blood vessel or the brain? A debate.”. Headache. 48 (4): 661—7. PMID 18377395.
- ^ а б в г The Headaches, Chp. 28. pp. 269-272
- ^ а б в Olesen, J (2009). Burstein, R; Ashina, M; Tfelt-Hansen, P. „Origin of pain in migraine: evidence for peripheral sensitiyation.”. Lancet neurology. 8 (7): 679—90. PMID 19539239.
- ^ Akerman, S (20. 9. 2011). Holland, PR; Goadsby, PJ. „Diencephalic and brainstem mechanisms in migraine”. Nature reviews. Neuroscience. 12 (10): 570—84. PMID 21931334.
- ^ Shevel, E (2011). „The extracranial vascular theory of migraine--a great story confirmed by the facts.”. Headache. 51 (3): 409—17. PMID 21352215.
- ^ Cousins, G (2011 Jul-Aug). Hijazze, S; Van de Laar, FA; Fahey, T. „Diagnostic accuracy of the ID Migraine: a systematic review and meta-analysis.”. Headache. 51 (7): 1140—8. PMID 21649653. doi:10.1111/j.1526-4610.2011.01916.x. Проверите вредност парамет(а)ра за датум:
|date=(помоћ) - ^ Nappi, G (2005). „Introduction to the new International Classification of Headache Disorders.”. The journal of headache and pain. 6 (4): 203—4. PMID 16362664.
- ^ Negro, A (2011). Rocchietti-March, M; Fiorillo, M; Martelletti, P. „Chronic migraine: current concepts and ongoing treatments.”. European review for medical and pharmacological sciences. 15 (12): 1401—20. PMID 22288302.
- ^ а б в г Davidoff 2002, стр. 81
- ^ Russell, G (2002). Abu-Arafeh, I, Symon, DN. „Abdominal migraine: evidence for existence and treatment options”. Paediatric drugs. 4 (1): 1—8. PMID 11817981.
- ^ Loder 2012, стр. 1337–45
- ^ Jackson JL, Kuriyama A, Hayashino Y (2012). „Botulinum toxin A for prophylactic treatment of migraine and tension headaches in adults: a meta-analysis”. JAMA. 307 (16): 1736—45. PMID 22535858. doi:10.1001/jama.2012.505.
- ^ Pringsheim, T.; Davenport, W.; Mackie, G. (март 2012). „Canadian Headache Society guideline for migraine prophylaxis”. 39 (2): S1—59. PMID 22683887.
|chapter=игнорисан (помоћ) - ^ Lee, M. S.; Ernst, E. (2011). „Acupuncture for pain: An overview of Cochrane reviews”. Chinese Journal of Integrative Medicine. 17 (3): 187—189. PMID 21359919. doi:10.1007/s11655-011-0665-7.
- ^ Linde, K; Allais, G; Brinkhaus, B; Manheimer, E; Vickers, A; White, AR (2009). Linde, Klaus, ур. „Acupuncture for migraine prophylaxis”. Cochrane Database of Systematic Reviews (Online) (1): CD001218. PMC 3099267
 . PMID 19160193. doi:10.1002/14651858.CD001218.pub2.
. PMID 19160193. doi:10.1002/14651858.CD001218.pub2.
- ^ Chaibi, Aleksander; Tuchin, Peter J.; Russell, Michael Bjørn (2011). „Manual therapies for migraine: A systematic review”. The Journal of Headache and Pain. 12 (2): 127—33. PMC 3072494
 . PMID 21298314. doi:10.1007/s10194-011-0296-6.
. PMID 21298314. doi:10.1007/s10194-011-0296-6.
- ^ Bianchi, A; Salomone, S; Caraci, F; Pizza, V; Bernardini, R; Damato, C (2004). „Vitamins & Hormones Volume 69”. Vitamins and hormones. Vitamins & Hormones. 69: 297—312. ISBN 978-0-12-709869-2. PMID 15196887. doi:10.1016/S0083-6729(04)69011-X.
|chapter=игнорисан (помоћ) - ^ Rios, Juanita; Passe, Megan M. (2004). „Evidence-Based Use of Botanicals, Minerals, and Vitamins in the Prophylactic Treatment of Migraines”. Journal of the American Academy of Nurse Practitioners. 16 (6): 251—6. PMID 15264611. doi:10.1111/j.1745-7599.2004.tb00447.x.
- ^ Holland, S (24. 4. 2012). Silberstein, SD; Freitag, F; Dodick, DW; Argoff, C; Ashman, E; Quality Standards Subcommittee of the American Academy of Neurology and the American Headache, Society. „Evidence-based guideline update: NSAIDs and other complementary treatments for episodic migraine prevention in adults: report of the Quality Standards Subcommittee of the American Academy of Neurology and the American Headache Society.”. Neurology. 78 (17): 1346—53. PMID 22529203.
- ^ Nestoriuc, Yvonne; Martin, Alexandra (2007). „Efficacy of biofeedback for migraine: A meta-analysis”. Pain. 128 (1–2): 111—27. PMID 17084028. doi:10.1016/j.pain.2006.09.007.
- ^ Nestoriuc, Y; Martin, A; Rief, W; Andrasik, F (2008). „Biofeedback treatment for headache disorders: A comprehensive efficacy review”. Applied psychophysiology and biofeedback. 33 (3): 125—40. PMID 18726688. doi:10.1007/s10484-008-9060-3.
- ^ Schoenen, J; Allena, M; Magis, D (2010). „Neurostimulation therapy in intractable headaches”. Handbook of clinical neurology / edited by P.J. Vinken and G.W. Bruyn. Handbook of Clinical Neurology. 97: 443—50. ISBN 9780444521392. PMID 20816443. doi:10.1016/S0072-9752(10)97037-1.
- ^ Reed, KL; Black, SB; Banta Cj, 2nd; Will, KR (2010). „Combined occipital and supraorbital neurostimulation for the treatment of chronic migraine headaches: Initial experience”. Cephalalgia. 30 (3): 260—71. PMID 19732075. doi:10.1111/j.1468-2982.2009.01996.x.
- ^ Kung, TA (2011). Guyuron, B, Cederna, PS. „Migraine surgery: a plastic surgery solution for refractory migraine headache”. Plastic and reconstructive surgery. 127 (1): 181—9. PMID 20871488. doi:10.1097/PRS.0b013e3181f95a01.
- ^ Кисеоник лек против главобоље, Радио-телевизија Србије, недеља, 27. децембар 2009. Приступљено 17.2.2014.
- ^ Rabbie R; Derry S; Moore RA; McQuay HJ (2010). Moore, Maura, ур. „Ibuprofen with or without an antiemetic for acute migraine headaches in adults”. Cochrane Database Syst Rev. 10 (10): CD008039. PMID 20927770. doi:10.1002/14651858.CD008039.pub2.
- ^ Derry S, Rabbie R, Moore RA (2012). „Diclofenac with or without an antiemetic for acute migraine headaches in adults”. Cochrane Database Syst Rev. 2: CD008783. PMID 22336852. doi:10.1002/14651858.CD008783.pub2.
- ^ Kirthi V; Derry S; Moore RA; McQuay HJ (2010). Moore, Maura, ур. „Aspirin with or without an antiemetic for acute migraine headaches in adults”. Cochrane Database Syst Rev. 4 (4): CD008041. PMID 20393963. doi:10.1002/14651858.CD008041.pub2.
- ^ Derry S; Moore RA; McQuay HJ (2010). Moore, Maura, ур. „Paracetamol (acetaminophen) with or without an antiemetic for acute migraine headaches in adults”. Cochrane Database Syst Rev. 11 (11): CD008040. PMID 21069700. doi:10.1002/14651858.CD008040.pub2.
- ^ Johnston MM, Rapoport AM (2010). „Triptans for the management of migraine”. Drugs. 70 (12): 1505—18. PMID 20687618. doi:10.2165/11537990-000000000-00000.
- ^ Tepper Stewart J., S. J.; Tepper, Deborah E. (2010). „Breaking the cycle of medication overuse headache”. Cleveland Clinic Journal of Medicine. 77 (4): 236—42. PMID 20360117. doi:10.3949/ccjm.77a.09147.
- ^ Kelley, NE (2012). Tepper, DE. „Rescue therapy for acute migraine, part 1: triptans, dihydroergotamine, and magnesium.”. Headache. 52 (1): 114—28. PMID 22211870. doi:10.1111/j.1526-4610.2011.02062.x.
- ^ Olesen 2006, стр. 516
- ^ а б Morren, JA (2010). Galvez-Jimenez, N. „Where is dihydroergotamine mesylate in the changing landscape of migraine therapy?”. Expert opinion on pharmacotherapy. 11 (18): 3085—93. PMID 21080856. doi:10.1517/14656566.2010.533839.
- ^ Colman, I; Friedman, BW; Brown, MD; et al. (2008). „Парентерални дексаметазон за јаке акутне мигренозне болове: метаанализа насумичних контролисаних покушаја за спречавање поновног јављања”. BMJ. 336 (7657): 1359—61. PMC 2427093
 . PMID 18541610. doi:10.1136/bmj.39566.806725.BE.
. PMID 18541610. doi:10.1136/bmj.39566.806725.BE.
- ^ Posadzki, P (2011). Ernst, E. „Спинална манипулација за лечење мигрене: систематски преглед насумичних клиничких покушаја.”. Cephalalgia : Међународни журнал за главобољу. 31 (8): 964—70. PMID 21511952. doi:10.1177/0333102411405226.
- ^ Modi S, Lowder DM (2006). „Medications for migraine prophylaxis”. American Family Physician. 73 (1): 72—8. PMID 16417067.
- ^ Diener HC, Limmroth V (2004). „Medication-overuse headache: a worldwide problem”. Lancet Neurology. 3 (8): 475—83. PMID 15261608. doi:10.1016/S1474-4422(04)00824-5.
- ^ Fritsche, Guenther; Diener, Hans-Christoph (2002). „Medication overuse headaches – what is new?”. Expert Opinion on Drug Safety. 1 (4): 331—8. PMID 12904133. doi:10.1517/14740338.1.4.331.
- ^ а б Schürks, M (2011). Rist, PM; Shapiro, RE; Kurth, T. „Мигрена и смртност: систематски преглед и метаанализа.”. Cephalalgia : an international journal of headache. 31 (12): 1301—14. PMID 21803936. doi:10.1177/0333102411415879.
- ^ а б в Schürks, M (27. 10. 2009). Rist, PM; Bigal, ME; Buring, JE; Lipton, RB; Kurth, T. „Мигрена и кардиоваскуларна болест: систематски преглед и метаанализа.”. BMJ (Clinical research ed.). 339: b3914. PMC 2768778
 . PMID 19861375.
. PMID 19861375.
- ^ Kurth, T (2012). Chabriat, H; Bousser, MG. „Мигрена и мождани удар: комплексна веза са клиничким импликацијама.”. Lancet neurology. 11 (1): 92—100. PMID 22172624.
- ^ Rist, PM (2011). Diener, HC; Kurth, T; Schürks, M. „Мигрена, аура мигрене и цервикална дисекција артерије: систематски преглед и анализа.”. Цегалагија : међународни журнал главобоље. 31 (8): 886—96. PMC 3303220
 . PMID 21511950. doi:10.1177/0333102411401634.
. PMID 21511950. doi:10.1177/0333102411401634.
- ^ Kurth, T (2010). „Повезивање мигрене са исхемијским можданим ударом.”. Current neurology and neuroscience reports. 10 (2): 133—9. PMID 20425238. doi:10.1007/s11910-010-0098-2.
- ^ Weinberger, J (2007). „Stroke and migraine.”. Тренутни кардиолошки извештаји. 9 (1): 13—9. PMID 17362679.
- ^ а б в Stovner, LJ (2008). Andrée, C; Eurolight Steering, Committee. „Утицај главобоље у Европи: преглед за Еуролајт пројекатt.”. Журнал главобоље и бола. 9 (3): 139—46. PMID 18418547.
- ^ а б в Mennini, FS (2008). Gitto, L; Martelletti, P. „Побољшање неге путем економске анализе здравља: трошкови болести и главобоље.”. Журнал главобоље и бола. 9 (4): 199—206. PMID 18604472.
- ^ Tepper SJ, Stillman MJ (2008). „Клинички и претклинички разлог за CGRP-антагонисте рецептора у лечењу мигрене”. Headache. 48 (8): 1259—68. PMID 18808506. doi:10.1111/j.1526-4610.2008.01214.x.
- ^ Merck & Co., Inc. (28. 2. 2012). „SEC Annual Report, Fiscal Year Ending Dec 31, 2011” (PDF). SEC. стр. 65. Архивирано из оригинала (PDF) 27. 08. 2013. г. Приступљено 21. 5. 2012.
- ^ Clinical Trials NCT01315847 Position Emission Tomography Study of Brain CGRP Receptors After MK-0974 Administration (MK-0974-067 AM1)
Литература[уреди | уреди извор]
- Davidoff, Robert A. (2002). Migraine : manifestations, pathogenesis, and management (2nd изд.). Oxford [u.a.]: Oxford University Press. стр. 81. ISBN 9780195137057.
- Halpern, Audrey L.; Silberstein, Stephen D. (2005). „Ch. 9: The Migraine Attack—A Clinical Description”. Ур.: Kaplan PW, Fisher RS. Imitators of Epilepsy (2nd изд.). New York: Demos Medical. ISBN 978-1-888799-83-5. NBK7326.
- Glaser, Joel S., ур. (1999). Neuro-ophthalmology (3. изд.). Philadelphia: Lippincott Williams & Wilkins. стр. 555—. ISBN 9780781717298.
- Lisak, Robert P., ур. (2009). International neurology : a clinical approach. Chichester, UK: Wiley-Blackwell. стр. 670—. ISBN 9781405157384.
- Dalessio, Donald J.; Stephen D. Silberstein, Richard B. Lipton, ур. (2001). Wolff's headache and other head pain (7. изд.). Oxford: Oxford University Press. стр. 122—. ISBN 9780195135183.
- Tepper, Deborah E.; Stewart J. Tepper (ур.). The Cleveland Clinic manual of headache therapy. New York: Springer. стр. 6—. ISBN 9781461401780.
- Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. стр. 1116—1117. ISBN 978-0-07-148480-0.
- Samuels, Martin A.; Allan H. Ropper (2009). Adams and Victor's principles of neurology (9. изд.). New York: McGraw-Hill Medical. стр. Chapter 10. ISBN 9780071499927.
- Aminoff, Michael J.; Roger P. Simon, David A. Greenberg (2009). Clinical neurology (7. изд.). New York, N.Y: Lange Medical Books/McGraw-Hill. стр. 85—88. ISBN 9780071664332.
- Malamut, Barbara L.; Sirven, Joseph I., ур. (2008). Клиничка неурологија старијих одраслих особа (2. изд.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. стр. 197—. ISBN 9780781769471.
- Daniel, Britt Talley (2010). Migraine. Bloomington, IN: AuthorHouse. стр. 101—. ISBN 9781449069629.
- Colen, Chaim (2008). Neurosurgery. Colen Publishing. стр. 1—. ISBN 9781935345039.
- Mays, Simon; Margaret Cox, ур. (2002). Human osteology : in archaeology and forensic science (Repr. изд.). Cambridge [etc.]: Cambridge University Press. стр. 345—. ISBN 9780521691468.
- Waldman, Steven D., ур. (2011). Pain management (2. изд.). Philadelphia, PA: Elsevier/Saunders. стр. 2122—2124. ISBN 9781437736038.
- Borsook, David (2012). Мозак са мигреном : приказ, структура и функционисање. New York: Oxford University Press. стр. 3—11. ISBN 9780199754564.
- Miller, Neil (2005). Walsh and Hoyt's clinical neuro-ophthalmology. (6. изд.). Philadelphia, Pa.: Lippincott Williams & Wilkins. стр. 1275—. ISBN 9780781748117.
- Rae-Grant, Alexander D.; D. Joanne Lynn, Herbert B. Newton, ур. (2004). The 5-minute neurology consult. Philadelphia: Lippincott Williams & Wilkins. стр. 26—. ISBN 9780683307238.
- Gutman, Sharon A. (2008). Quick reference neuroscience for rehabilitation professionals: the essential neurologic principles underlying rehabilitation practice (2nd изд.). Thorofare, NJ: SLACK. стр. 231—. ISBN 9781556428005.
- Olesen, Jes, ур. (2006). The headaches (3rd изд.). Philadelphia: Lippincott Williams & Wilkins. ISBN 9780781754002.
- Anderson, Kenneth; Anderson, Lois E.; Glanze, Walter D. (1994). Mosby's Medical, Nursing, and Allied Health Dictionary (4 изд.). Mosby. стр. 998—. ISBN 978-0-8151-6111-0.
Спољашње везе[уреди | уреди извор]
 | Молимо Вас, обратите пажњу на важно упозорење у вези са темама из области медицине (здравља). |
