Метицилин резистентни стафилококус ауреус
| МРСА, метицилин резистентни стафилококус ауреус | |
|---|---|

| |
| Микрографија МРСА начињена електронским микроскопом | |
| Научна класификација | |
| Царство: | |
| Тип: | |
| Класа: | |
| Ред: | |
| Породица: | |
| Род: | |
| Врста: | |
| Биномно име | |
| Staphylococcus aureus Rosenbach 1884
| |

Метицилин резистентни стафилококус ауреус, МРСА, мултирезистентни стафилококус ауреус, оксацилин резистентни стафилококус ауреус (ORSA) је посебна врста бактерије из групе стафилокока (лат. Staphylococcus) [1] отпорна на све беталактамске антибиотике (BLA), означена као антибиотска резистенција на метицилин [2].
Метицилин резистентни стафилококус ауреус је настао као последица некритичне и широке примене беталактамских антибиотика. Прва инфекција овим сојем довела је, до селекције сојева стафилококус ауреуса који су постали резистентни. Тако да после одређеног времена ови антибиотици више на њих нису деловали. Први метицилин резистентни сој појаво се у болничком окружењу 1961. у Енглеској, само две године после увођења метицилина употребу. Отуда и потиче акроним МРСА, за метицилин резистентни стафилококус ауреус. За утврђивање овог типа резистенције више не користи метицилин, јер је за тестирање осетљивости стафилококуса ауреуса, погоднији оксацилин, уз чију помоћ се лакше откривају хетерорезистентни сојеви. Тако је често у употреби поред назива МРСА и назив оксацилин резистентни стафилококус ауреус (ORSA).[3]
Метицилин резистентни стафилококус ауреус изазива ванболничке и болничке инфекције код људи ослабљеног имунитета. На ову бактерију делује све мањи број антибиотика, тако да се у терапији о томе мора водити рачуна.
Пацијенти са овом бактеријом обавезно подлежу лечењу антибиотицима према биограму-антибиограму и изолацији од других болесника како би се на тај начин спречило даље ширење овог соја бактерија унутар болнице.[4]
Растућа резистенција стафилококус ауреус на антибиотике представља велики проблем за лекара клиничара у свакодневној пракси, а посебно у случају тешких инфекција које угрожавају живот болесника (сепса, менингитис). Она је, такође, претња читавој људској заједници јер се, све чешће, извештава и о ванболничким сојевима стафилококус ауреус резистентним на антибиотике [5].
Историјат[уреди | уреди извор]
Раних седамдесетих година 20. века, лекари су били присиљени да напусте своје дотадашње веровање по коме се све бактеријске инфекције могу излечити употребом ефикасних антимикробних лекова [6]. А све је почело појавом мултипле резистенције на антибиотике од стране патогена као што су Стафилококус ауреус (МРСА), Стрептококус пнеумоније, Псеудомонас аеругиноза и Микобактеријум туберкулозе. Познато је да је пеницилин давно изгубио примат у лечењу стафилококних инфекција. Способност стварања индуцибилног ензима пеницилиназе који разграђује бета лактамски прстен пеницилина, ширила се огромном брзином међу члановима рода Стафилококуса, па је данас проценат пеницилин осетљивих стафилокока веома мали [7]
На ову појаву утицао је развој и повећање броја бактеријских врста резистентних на антибиотике која се заснивала на већем броју фактора у које спадају; широка распрострањеност и понекад неправилно коришћење антибиотика, широка примена ових агенаса као фактора раста у сточној храни и повећање како регионалних тако и међународних путовања, што је олакшало прелаз бактерија резистентних на антибиотике преко географских баријера [8][9][10].
МРСА се први пут појавила као клинички релевантан хумани патоген пре више од четири деценије.[11] Агресивност бактерије први пут је откривена у болницама и другим здравственим установама код „угрожених особа“, које су биле често изложене селективној примени интензивне антимикробне терапије, и честим инвазивним процедурама (што је додатно компромитовало одбрамбене снаге домаћина) и стварало повољан амбијент за њено ширење.
МРСА је постепено све више постајала важан извор проблема у здравственој заштити, повезан са инфекцијама крвног система, дисајног система (са придруженим пнеумонијама) и све чешћим хируршким инфекцијама постоперативних рана. Упркос усвајању низа превентивних мера за њено ширење, учесталост МРСА инфекција у већини болница је стално расла у последњих двадесет година.[12]
Метицилин, је био први полусинтетски антибиотик из групе пеницилина отпоран на пеницилиназу, који је уведен у употребу 1959. са циљем да „нападне“ сојеве стафилококних бактерија отпорне на пеницилин. Али, само две године касније (1961), појавили су се сојеви отпорних бактерија на новоуведени лек. Ова претња, била је МРСА, која је прво узела маха у Европи пре него што се појавила и у болницама у САД.
Раних 1980-их, више од сто америчких болнице известило је да је МРСА инфекција; достигла размере епидемије, у Хјустону, Портланд (у две болнице), Џексону итд. Универзитетска болница у Вирџинији имала је свој први МРСА случај у 1978. Али, у року од две године, зараза је захватила скоро половину болнице - шокантно наговештавајући да ће се са ширењем инфекцијом суочити и друге болнице у деценијама које долазе. Врло брзо, лекари су спознали опасности експлозивних епидемија у којима се МРСА инфекција буквално ширила из болничког кревета у кревет [13].
Нажалост све масовнију појаву МРСА инфекције многе болнице су игнорисале деценијама, (наводи др Вилијам Џарвис, који је пензионисан 2003 као директор Центара за контролу и превенцију болести у САД).
МРСА је зато деценијама уназад изазивала све више болних и тешко лечивих лезија коже које су потом прелазиле у крв. Због тога се и око један одсто инфекција завршавало смртним исходом. Нико данас не зна колико људи носи ову клицу на својој кожи. Национални, медицински истраживачи су проценили да је то 1 или 2 одсто опште популације, док је скрининг спроведен у Вашингтонским болницама открио знатно виши ниво - и до 11 одсто [14].
Нови извештаји о изолатима стафилококуса ауреуса који поседују итермедијерну или потпуну резистенцију на само на метицилин већ све више показују разистнецију и на ванкомицин најављују нову антибиотску еру у којој ефикасни бактерицидни антибиотици више неће бити доступни [15][16].
Епидемиологија[уреди | уреди извор]

Удео инфекција узрокованих метицилин резистентним стафилококус ауреусом (МРСА) стално расте, како код болесника који се налазе на болничком лечењу тако и код амбулантно лечених болесника. Данас је МРСА један од најчешћих узрочника бактеријских инфекција, која узрокује 40 до 70% стафилококних инфекција у јединицама интензивне неге. МРСА поред тога што доводе до продуженог лечења у болници и увећава болничке трошкове, има све већи удео у смртности болесника (која је > 1%) [17][18]. Број смртних случајева, према подацима из 2005, у САД је значајно нарастао са 11.000 на 17.000 годишње [19]. Канцеларија за Национални статистику Велике Британијије објавила је да је 2005. у Велсу и Енглеској било 1629 смртних случајева узрокованих метицилин резистентним стафилококус ауреусом (МРСА), што указује на упола нижу стопу смртности него у САД [20].
У САД значајно расте број МРСА инфекција. Према извештају америчког Центра за контролу и превенцију болести, учесталост инфекција у САД удвостручила се у 2005 у односу на 1999 (са 127.000 на 278.000 пацијената) [19] .
У средњој Европи у периоду од 1990. до 1995. преваленца оксацилин резистентних стафилокока порасла је са 1,7% колико је износила 1990, на 12,9% 1995, док је код коагулаза негативних стафилокока (KNS) порасла са 15,8% на 55,8% са даљим трендом пораста процента резистентних изолата [21].
Истраживања спроведена у 25 болница у више Европских земаља, у период од априла 1997. до фебруара 1999. указала су да је највећа заступљеност МРСА инфекције била у Португалу 54% и Италији 43-58%, док је најнижа била у Швајцарској и Холандији (2%). Истраживања у овој студији такође су показала да је МРСА најчешће изолован из материјала болесника који су лечени на одељењима интензивне неге, 38%, а најређе код болесника са интерних клиника, 22%.
МРСА је заступљен међу узрочницима нозокомијалне пнеумоније са 34%, код мокраћних инфекција са 28,3%, хемокултура 23,8% и инфекција коже и меког ткива са 22,4% [22].
Слично истраживање спроведено је и у периоду од 2000. до 2002. у 26 земаља Европе обухвативши том приликом податке из 495 болница. Добијени резултати показали су да се заступљеност МРСА у инфекције разликује у појединим земљама, с тим да је у источним деловима Европе она виша. У Грчкој је заступљеност МРСА износила 44,4%, на Малти 43,8%, у Уједињеном Краљевству 41,5%, Ирској 41,2%, Италији 40,09%, Израелу 38,4%, Хрватској 36,7%, Португалији 34,7%, Бугарској 33,9%, Француској 33,1%, Шпанији 24,8%, Белгији 23,6%, Луксембургу 19,2%, Словенији 18,4%, Пољској 17,7%, Немачкој 13,8%, Словачкој 10,5%, Аустрији 8,8%, Мађарској 7,1%, Чешкој 5,9%, Финској 1,0%, Естонији 0,9%, Шведској 0,8%, Данској 0,6%, Холандији 0,6% и Исланду 0,5%. Просечна заступљеност МРСА инфекције за Европу у том периоду износила је 20,2% [23].
Подаци о преваленци МРСА-изолата (види табелу) разликују се у разним деловима света као и међу болницама и износе од 0,6% у Норвешкој до 66,8% у Јапану.
| Држава | Норвешка | Хрватска | Румунија | Сједињене Државе | Јапан |
|---|---|---|---|---|---|
И у Европи постоји крајња разноврсност у заступљености МРСА. Највећа преваленца МРСА изолата је на југу и делимично на западу Европе (Грчка, Бугарска, Ирска, Португал), а најмања на северу (Данска, Шведска, Холандија) [24]. И у другим земљама забележене су варијације међу болницама: највише у Немачкој, најмање у Словенији [24][25]
У нашем региону, удео изолата у период од 2000. до 2002. на Клиникама за хирургију и нефрологију износио је за изолате МРСА инфекције 60,95%, а за изолате МРКНС 72,05%, што је приближно резултатима добијеним у Португалији, Италији и Шпанији у истом периоду [26].
У Србији у различитим болничким центрима, различита је заступљеност МРСА изолата. Према подацима из 2005. у Клиничком центру Србије у Београду, МРСА био је присутан у 81% клиничких изолата, на Ортопедској клиници на Бањици у Београду из рана је изоловано 41% МРСА, а у Клиничком центру у Нишу и Клиничком центру у Крагујевцу учесталост МРСА изолата била је 55% и 44% [26] Присутност јако високог проценат метицилин резистентних изолата Стафилококуса ауреуса и коагулаза негативних стафилокока у Србији, који од 2003. непрестано расте, наводи на закључак да здравствена служба Србије мора предузети додатно ангажовање које ће довести до смањења веома високе заступљености ових инфекција [6].
Ризичне групе[уреди | уреди извор]
- Људи са слабим имунским системом (људи који живе са ХИВ/АИДС-ом, лупусом, раком), примаоци органа након трансплантације, тешки астматичари, итд)
- Дијабетичари.[27]
- Интравенски корисници дроге.[28]
- Корисници хинолонских антибиотика.[29]
- Мала деца и особе у познијим година
- Студенти који живе у студентским домовима.[28]
- Људи који бораве (болесници) или запошљени у здравственој установи који дужи временски период проводе у њима.[28]
- Људи који проводе време у приобалним водама, где је МРСА присутан, као што су неке плаже у Флориди и западној обали Сједињених Америчких Држава.[30][31]
- Људи који проводе време у затвореном простору са другим људима, укључујући; бескућнике у неадекватним склоништима, затвореници у затворима, војни регрути у току основне обуке,[32] и појединци који проводе доста времена у теретанани .
- Аутохтони народи, укључујући Индијанце, староседеоце Аљаске и староседеоци Аустралије.[33]
- Ветеринари, особе запошљене на претовару стоке и власници кућних љубимаца.[33]
Путеви преношење МРСА[уреди | уреди извор]
Метицилин резистентан стафилококус ауреус (МРСА) је веома често присутан у кожи (пазуси, препоне), као и слузокожи носа многих здравих особа, или као пролазна флора у цревима и кожним инфекцијама у виду рана, бубуљица или чирева. Најмање код једне, од четири здраве особе (или у 25-30% случајева), МРСА живи на кожи или у носним шупљинама, али не изазива никакве проблеме или инфекције.[34] Ако се стафилококна бактерија унесе у тело здраве особе, она може да изазове инфекцију; која може бити локална и мање изражена (на пример, бубуљица), или озбиљна (укључујући промене на срцу, плућима, у крви или на костима). Озбиљне инфекције стафилококама су чешћи код особа са ослабљеним имунским системом [35].
Најмање две на сваких сто особа поседује неотпорност на стафилококе резистентним на антибиотике. Бити неотпоран значи да антибиотик није у стању да лечи и излече инфекцију са овом врстом бактерија. Ово посебно укључује особе у болницама на дуготрајном лечењу као и особе на дијализи бубрега или лечењу рака. МРСА се преноси додиром или у контакту са МРСА контаминираном особом било да је она болесник или потпуно здрава особа (клицоноша) [36].
МРСА инфекција се може јавити код било које особе без обзира на пол, расу или узраста ако је изложене повећаном ризуку од заражавања [37]:
- непосредним (физичким) контактом са кожним или другим промана особе која има стафилококну инфекцију.
- додиривањем предмета и површина на којима је присутна МРСА у увећаном броју. Ово могу бити предмети свакодневне употребе, болничка опрема и инструменти, игле за тетоважу, средства јавног превоза, спортски реквизити и други предмети и опрема
- преко огреботина, и рана на кожи, које су улазна врата за контаминацију МРСА инфекцијом
- боравком у објектима где има доста људи, у школама, здравственим установама, војним базама, домовима за старије људе, обдаништима или затворима.
- након многобројних физичких контакта, за време масовних окупљања
- у току рада у здравственим установама, микробиолошким лабораторијама, на пољопривредним добрима итд.
- у условим лоше личне и колективне хигијене
- у ратним условима, након земљотреса и других масовних катастрофа, праћених великим окупљањем и миграцијом становништва
- постоперативне инфекције хируршких рана, опекотине, инфекције дојки након порођаја итд.
Етиологија[уреди | уреди извор]
Стафилококуса ауреус резистентан на метицилин дуги низ година повезује са боравком у болници, домовима за старије и немоћне и сличним институцијама и тек се од деведесетих година појављује појам „ванболничка МРСА“, с низом карактеристика које га разликују од раније познатих, болничких МРСА. Зато данас медицинска струка разликује два типа метицилин резистентног стафилококуса ауреуса [38];
Болнички „ХА-МРСА“ тип
Овај тип МРСА откривен је у болницама и зато носи назив „ХА-МРСА“ (енгл. hospital-acquired or health care–associated MRSA). Болнички МРСА су углавном мултирезистентни па је избор антибиотика за лечење инфекција изазваним болничким МРСА сужен на ванкомицин и линезолид, углавном изазивају теже инфекције код болесника који су на неки начин предиспонирани: ослабљеним имунским системом, дуготрајним болничким лечењем, дуготрајном применом антимикробних лекова, прогресијом основне болести и слично. Инфекцији МРСА сојевима у болничким условима обично претходи колонизација различитог трајања. Свега неколико епидемијских МРСА-клонова је одговорно за велики проценат инфекција изазваних овим узрочником.
Ванболнички „ЦА-МРСА“ тип
Овај тип МРСА, је познат као ванболнички тип или „ЦА-МРСА“ (енгл. community-associated MRSA). Ванболнички МРСА се епидемиолошки, фенотипски и генотипски разликују од болничких МРСА. Заједничко свим извештајима о инфекцијама које узрокују ванболнички МРСА су: неповезаност са ризичним факторима који су присутни у болесника инфицираних МРСА-сојевима пореклом из болнице; нису резистентни на небеталактамске антибиотике; чешће се јављају у бескућника, сиромашних, затвореника и спортиста. Посебан значај тих сојева је у томе што су вирулентнији од болничких МРСА, и брже се шире међу болесницима због бржег прилагођавања на домаћина. Ванболнички МРСА јављају се у значајно млађој старосној групи него болнички. Инфекције које ванболнички МРСА изазива обично су тешке кожне инфекције (целулитис, некротизирајући фасциитис) и некротизирајуће пнеумоније.
Оба типа метицилин резистентног стафилококуса ауреуса имају исти механизам резистенције на антибиотике, а то је промена циљног места деловања антибиотика. Поседују такозвану хетерорезистенцију што значи да сви МРСА сојеви имају ген за резистенцију на хромозому, али неке бактерије из појединих сојева јесу, а неке нису резистентне.
| Тип инфекције | ХА-МРСА | ЦА-МРСА |
|---|---|---|
| Заражени | старији, болнички лечени | млади, здрави |
| Подручје инфекције | крвоток, плућа, подручја која су оперисана (системски) | кожа и мека ткива (локално) |
| Резистенција | mec I, II, III-ген | mec IV-ген |
| Додатни фактори резистенције | Резистенција на низ антибиотика | Penton-Valentine leukocidin (PVL) |
Између МРСА сојева болничког и ванболничког порекла осим сличности има и много разлика: разликују се епидемиолошки, клинички, по факторима вируленције, по учесталости јављања [39][40][41]. У односу на болничке, ванболнички изолати Стафилококуса ауреуса резистентних на метицилин, још увек је, значајно мање, мада има предвиђања да ће се та разлика у будућности смањити [42]. Заступљеност ванболничких МРСА у европским земљама је, углавном ниска (1,5-9%), а подаци су добијени испитивањем назалног клицоноштво међу здравом популацијом (деца, војници, здрави одрасли који у последњих 12 месеци нису имали контакта са болничком средином) [43][44].
Према подацима из Србије, ванболничка МРСА заступљен је са 17,7%, у различитом материјалу из хируршких, педијатријских, ОРЛ, офталмолошких и дерматолошких амбуланти [3].
Механизми[уреди | уреди извор]
Два главна механизма која доводе до резистенције стафилококус ауреуса на бета-лактамске антибиотике су:
- Продукција додатног пеницилин-везујућег протеина PBP2a, који је кодиран хромозомским mecA геном, и наставља своју функцију у изградњи ћелијског зида бактерије и када други пеницилин везујући протеини PBP1, 2 и 3 буду инактивирани антибиотиком и продукција индуцибилног ензима бета-лактамазе која разграђује бета-лактамски прстен и инактивира антибиотик [2].
- Ређе заступљени механизми резистенције на стафилококус ауреус су модификација пеницилин-везујућих протеина PBP1, 2, и 4 што доводи до смањеног афинитета за BLА и хиперпродукција бета-лактамаза која је одговорна за граничну резистенцију стафилокока на метицилин (borderline-resistant Staphylococcus aureus – BORSA) [45]. Ови BORSA сојеви карактеришу се вредностима минималне инхибиторне концентрације (МИК) за оксацилин 4-8 µg/ml и одсуством mecA гена. Често се лажно проглашавају метицилин резистентним стафилококама или чак метицилин сензитивним [45]
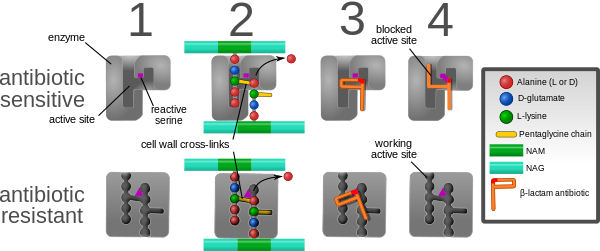
Дијагностика[уреди | уреди извор]

У дијагностици МРСА кључну улогу имају микробиолошке лабораторије и друге референтне лабораторије оспособљене за брзу идентификовање појаве МРСА, применом савремених и брзих техника за идентификацију и карактеризацију МРСА.[46]
Упркос томе, бактерија генерално морају бити гајена у крви, урину, спутуму, или другим течним културама из телесних течности, у лабораторијским условима и у довољним количинама потребним за доказивање у тестовима.
Како сходно томе, не постоји брз и једноставан метод за дијагнозу МРСА, почетна терапија се најчешће заснива на основу сумње од стране лекара који лечи оболелог, како свако кашњење у лечењу ове врсте инфекције не би имало фаталне последице.
Технике дијагностике МРСА све више укључују и примену PCR-у реалном времену[а] или примену квантитативног PCR, у клиничким лабораторијама за брзу детекцију и идентификацију МРСА сојева, умножавањем њиховог молекула ДНК.[47][48][49]
Још један значајан лабораторијски тест за дијагнозу МРСА је тест брзе аглутинације латекс честица или латекс тест, који детектује PBP2a протеин. Протеин PBP2a је варијанта пеницилин везујућег протеина који даје способност С. ауреусу да буде отпоран на оксацилин.[50]
Новине у истраживањима[уреди | уреди извор]
На основу недавно објављен студија фармацеутског концерна АстраЗенека, ова фармацеутска кућа је на тржиште избацила антибиотик цефтаролинфосамил, под именом Зинфоро® који се показао успешним у лечењу МРСА. Иако овај антибиотик спада у групу цефалоспорина, он је показао делотворност и против стафилококус ауреуса. Према изјави Ернста Молитора примаријуса на Институту за медицинску микробиологију, имунологију и паразитологију Универзитетске клинике у Бону овај антибиотик је показао задовољавајуће резултате и да: „треба очекивати да ће овај он имати мање нежељених последица од неких других алтернативних лекова“.[51]
Открићем овог лека и даље проблем резистентних бактерија није решен, јер бактерије поседују изузетно велику способност преживљавања, јер се брзо размножавају и веома брзо прилагођавају новим животним условима. Што се бактерије чешће срећу са лековима који их уништавају, већа је вероватноћа да неће успети да развију одговарајуће одбрамбене механизме за сопствени спас од таквих лекова.
Мере превенције[уреди | уреди извор]
Изолација клицоноша[уреди | уреди извор]
Ризик од преношења МРСА са клицоноша на здраве особе ван здравствених установа је мали. МРСА клицоноштво обично је пролазно. Међутим, неки особе могу имати МРСА у носу и на рукама (контактни дерматитис или екцем) и могу представљати примарни резервоар. Такође, особе које су дуго боравиле у болници, или су лечене антибиотицима, болесници на дијализи, као и хируршки болесници и, уопште, имуно-компромитовани, подложнији су инфекцији.[52][53]
Најбољи начин превенције заражавања МРСА инфекцијом је да се избегава директан контакт са кожом, излучевинама, одећом или било којим предметима који долазе у контакт; било са пацијентима зараженим МРСА-ом или директно са метицилин резистентни стафилококусом ауреусом. То често није могуће, јер МРСА-ом заражени појединци или преносиоци МРСА инфекције нису одмах као такви идентификовани.
Здрави носиоци стафилокока, посебно они који учествују у производњи и дистрибуцији хране, морају се удаљити са посла и лечити док се не обескличе. Ипак, дешава се да после локалне примене антибиотика МРСА перзистира или се насељава на неко друго место, или се у току лечења може развити резистенција на, претходно, осетљиви агенс.
Докле год заражена особа на себи има одрживу инфекцију МРСА-ом, у/или на телу, она се сматра инфективно (заразном) за своју околину.
Лична хигијена[уреди | уреди извор]
Најсигурније и најједноставнија али и најефикасније мере за спречавање ширења МРСА су, почев од одржавања личне хигијене (посебно руку) до хигијене радног места, породичног домаћинства. Зато је први корак у превенцији МРСА правилна и редовна хигијена, а пре свега руку:
Обавезно прање руку
- пре припремања хране, јела или пића
- пре и после додиривања очију, носа, уста, гениталије, рана, акни, лишајева, или осипа''
- пре и после промене завоја
- пре и после пушења
- пре и после дувања на нос, кијања и кашљања
- након измокравања, велике нужде или контакта са телесним течностима (мокраћа, столица, исцедак из носа, испљувак, крв, вагинални секрет) Ово укључује и контакт са запрљаном постељином са телесним течностима
- након чишћења купатила, промене ваша и постељина, и прања веша
- након додиривања ствари других људи, као што су телефони, кваке, или колица
Дезинфекција површина антисептицима
Антисептици су идеално решење у виду раствора или антисептичких марамица и доступни су у већини продавница са средствима за одржавање хигијене руку и чистоће површина које могу бити контаминиране МРСА-ом.
Антисептике треба корисне код куће, на радном месту у теретанама, јавним тоалетима или скоро на сваком јавном месту.
Напомене[уреди | уреди извор]
- ^ Ланчана реакција полимераза у реалном времену или полимеразна ланчана реакција
Извори[уреди | уреди извор]
- ^ Vukadinović MV, Presečki Stanko S. Stafilokoki. U: Kalenić S, Mlinarić-Missoni E i suradnici (ur.). Medicinska bakteriologija i mikologija. Zagreb: MERKUR ABD, 2005; 161-168.
- ^ а б Lowy FD. Antimicrobial resistance: the example of Staphylococcus aureus. J Clin Invest 2003; 111(9): 1265−73.
- ^ а б Petrović Jeremić Lj, et al. Mehanizmi rezistencije Staphylococcus aureusa na meticilin. Vojnosanitetski pregled 2008; 65(5): 377–382. UDC: 579.862.4:[615.015.8:615.33, Приступљено 12. 4. 2013.
- ^ Pelemiš M. Evolution of bacterial resistance. Acta Infectologica Yugoslavica. 2003; Suppl 23–43.
- ^ Chambers HF. Methicillin resistance in staphylococci: molecular and biochemical basis and clinical implications. Clin Microbiol Rev 1997; 10(4): 781−91.
- ^ а б Jovan Orlović, Marina Dinić i Branislava Kocić, Zastupljenost meticilin rezistentnih stafilokoka izolovanih iz bolesničkog materijala. Acta Medica Medianae 2008,Vol.47 Originalan rad Архивирано на сајту Wayback Machine (3. септембар 2013)
- ^ Lowy FD. Antimicrobial resistance: the example of Staphylococcus aureus. J Clin Invest 2003; 111(9): 1265−73
- ^ Cohen ML. Epidemiology of drug resistance: implications for a post-antimicrobial era. Science 1992; 257:1050-5.
- ^ Tomasz A. Multiple-antibiotic-resistant pathogenic bacteria. A report on the Rockefeller University Workshop. N. Engl. J. Med. 1994; 330:1247-1251.
- ^ Swartz MN. Use of antimicrobial agents and drug resistance. N. Engl. J. Med. 1997; 337:491-2.
- ^ Jevons MP. (1961). „"Celbenin"-resistant staphylococci”. BMJ. 1 (5219): 124—5. S2CID 220237793. doi:10.1136/bmj.1.5219.124-a..
- ^ Klein E, Smith DL, Laxminarayan R. (2007). „Hospitalizations and deaths caused by methicillin-resistantStaphylococcus aureus, United States, 1999-2005”. Emerg Infect Dis. 13 (12): 1840—6. PMC 2876761
 . PMID 18258033. doi:10.3201/eid1312.070629..
. PMID 18258033. doi:10.3201/eid1312.070629..
- ^ (језик: енглески) Michael J. Berens and Ken Armstrong, MRSA's toll climbs, but hospital is slow to change The Seattle Times,(2008)
- ^ Michael J. Berens and Ken Armstrong, How our hospitals unleashed a MRSA epidemic The Seattle Times (2008)
- ^ Hiramatsu K. (2002). „Methicillin-resistant Staphylococcus aureus clinical strain with reduced vancomycin susceptibility”. J. Antimicrob. Chemother. 40 (1): 135—6. PMID 9249217. doi:10.1093/jac/40.1.135. Проверите вредност парамет(а)ра за датум:
|year= / |date= mismatch(помоћ) - ^ „Staphylococcus aureus resistant to vancomycin.”. United States, MMWR. 51: 565—7..
- ^ Cosgrove S.E. (2003). „Comparison of mortality associated with methicillin-resistant and methicillin-susceptible Staphylococcus aureus bacteremia: a metaanalysis.”. Clin. Infect. Dis. 36 (1): 53—9. PMID 12491202. S2CID 6006764. doi:10.1086/345476..
- ^ Hafner MKD and the Study Group Bacterial Resistance of the Paul-Erlich-Society for Chemoterapy. Drug resistance among clinical isolates of frequently encounted bacterial species in central Europe during 1975-1995. Infection. 1999; 27:(Suppl 2):S 2-8
- ^ а б Klein E, Smith DL, Laxminarayan R (2007). „Hospitalizations and Deaths Caused by Methicillin-Resistant Staphylococcus aureus, United States, 1999–2005”. Emerg Infect Dis. 13 (12): 1840—6. PMC 2876761
 . PMID 18258033. doi:10.3201/eid1312.070629.
. PMID 18258033. doi:10.3201/eid1312.070629.
- ^ UK Office for National Statistics Online (February 22, 2007), "MRSA Deaths continue to rise in 2005"
- ^ Fluit, A. C.; Wielders, C. L.; Verhoef, J.; Schmitz, F. J. (2001). „Epidemiology and susceptibility of 3,051 Staphylococcus aureus isolates from 25 university hospitals participating in the European SENTRY study”. SENTRY. J. Clin. Microbiol. 39 (10): 3727—32. PMC 88419
 . PMID 11574603. doi:10.1128/JCM.39.10.3727-3732.2001.
. PMID 11574603. doi:10.1128/JCM.39.10.3727-3732.2001.
- ^ Fang H. and Hedin G. Use of the Cefoxitin-Based Selective Broth for Improved Detection of Methicillin- Resistant Staphylococcus aureus. J. Clin. Microbiol. . 44 (2). 2006: 592—4. Недостаје или је празан параметар
|title=(помоћ). - ^ . Tiemersa EW, Bronzwaer SLAM, Nen OL, Degener JE, Shrijnemakers P, Bruinsma N et al. for European Antimicrobial Resistance Surveillance System. Participants. Methicillin-resistant Staphylococcus aureus in Europe, 1999-2002. Emerging Infectious Diseases. 2004;10:(9).
- ^ а б Tiemersma EW, Bronzwaer SL, Lyytikäinen O, Degener JE, Schrijnemakers P, Bruinsma N, et al. Methicillin-resistant Staphylococcus aureus in Europe, 1999−2002. Emerg Infect Dis 2004;10(9): 1627−34.
- ^ Matynia B, Młodzinska E, Hryniewicz W. Antimicrobial susceptibility patterns of Staphylococcus aureus in Poland obtained bythe National Quality Assurance Programme. Clin MicrobiolInfect 2005; 11(5): 379−85.
- ^ а б Mirović V, Tomanović B, Kocić B, Jovanović B, Brusić J, Ninković V. The problem of MRSA in Serbia. Proceeding of the National Workshop an antibiotic susceptability testing; 2006, October 23–24, Belgrade. (Serbian)
- ^ Lipsky et al (2010). "Skin and soft tissue infections in hospitalised patients with diabetes: culture isolates and risk factors associated with mortality, length of stay and cost". Diabetologia.
- ^ а б в "MRSA Infections: People at Risk of Acquiring MRSA Infections". Centers for Disease Control and Prevention. 9 August 2010, Приступљено 13. 5. 2012.
- ^ Tacconelli, E.; De Angelis, G.; Cataldo, M. A.; Pozzi, E.; Cauda, R. (2007). „Does antibiotic exposure increase the risk of methicillin-resistant Staphylococcus aureus (MRSA) isolation? A systematic review and meta-analysis”. Journal of Antimicrobial Chemotherapy. 61 (1): 26—38. PMID 17986491. doi:10.1093/jac/dkm416.
- ^ Reuters (2009-02-16). "Study: Beachgoers More Likely to Catch MRSA". FoxNews.com.
- ^ Marilynn Marchione (2009-09-12). "Dangerous staph germs found at West Coast beaches". AP.
- ^ Zinderman, C.; Conner, B.; Malakooti, M.; LaMar, J.; Armstrong, A.; Bohnker, A. (May 2004). "Community-Acquired Methicillin-Resistant Staphylococcus aureus Among Military Recruits". Emerging Infectious Diseases.
- ^ а б David, Micheal Z. and Daum, Robert S. (2010). Community-Associated Methicillin-Resistant Staphylococcus aureus: Epidemiology and Clinical Consequences of an Emerging Epidemic. 23. American Society for Microbiology. pp. 616–687.
- ^ (језик: енглески) Definition of MRSA, Centers for Disease Control and Prevention, USA Архивирано на сајту Wayback Machine (13. октобар 2012), Приступљено 12. 4. 2013.
- ^ Centers for Disease Control and Prevention. Methicillin-resistant Staphylococcus aureus (MRSA) infections. Accessed April 17, 2011. [1], Приступљено 12. 4. 2013.
- ^ Que YA, Moreillon P. Staphylococcus aureus (including staphylococcal toxic shock). In: Mandell GL, Bennett JE, Dolin R, eds. Principles and Practice of Infectious Diseases. 7th ed. Philadelphia, Pa: Elsevier Churchill Livingstone; 2009:chap 195.
- ^ (језик: енглески) (2008). MRSA (Methicillin Resistant Staphylococcus Aureus). Developed through a partnership of The Ohio State University Medical Center, Mount Carmel Health, OhioHealth and Nationwide Children’s Hospital, Columbus, Ohio. Available for public use without copyright restrictions at [2], Приступљено 12. 4. 2013.
- ^ (језик: енглески) Evans MW, Ramcharan M. Methicillin-Resistant Staphylococcus aureus (MRSA) and Chiropractic: What you need to know. Chiro ACCESS [Internet]; 2009. Dostupno na: [3] Архивирано на сајту Wayback Machine (5. март 2016)
- ^ Weber JT. Community-associated methicillin-resistant Staphylococcus aureus. Clin Infect Dis 2005; 41 Suppl 4: S269−72.
- ^ Naimi TS, LeDell KH, Como-Sabetti K, Borchardt SM, Boxrud DJ,Etienne J, et al. Comparison of community- and health careassociated methicillin-resistant Staphylococcus aureus infection. JAMA 2003; 290(22): 2976−84.
- ^ Moran GJ, Krishnadasan A, Gorwitz RJ, Fosheim GE, McDougalLK, Carey RB, et al. Methicillin-resistant S. aureus infectionsamong patients in the emergency department. N Engl J Med2006; 355(7): 666−74.
- ^ Paez A, Skiest D. MRSA: From the hospital to the community.Current Infect Dis Rep 2008; 1(10): 14–21.
- ^ Abudu L, Blair I, Fraise A, Cheng KK. Methicillin-resistantStaphylococcus aureus (MRSA): a community-based prevalence survey. Epidemiol Infect 2001; 126(3): 351−6.
- ^ Warshawsky B, Hussain Z, Gregson DB, Alder R, Austin M,Bruckschwaiger D, et al. Hospital- and community-based surveillance of methicillin-resistant Staphylococcus aureus: previous hospitalization is the major risk factor. Infect ControlHosp Epidemiol 2000; 21(11): 724−7.
- ^ а б Nelson L, Cockram CS, Lui G, Lam R, Lam E, Lai R, et al. Community case of methicillin-resistant Staphylococcus aureus infection. Emerg Infect Dis 2006; 12(1): 172−4.
- ^ (језик: енглески) Laboratory Detection of: Oxacillin/Methicillin-resistant Staphylococcus aureus na sajtu: Centers for Disease Control and Prevention, USA, Приступљено 12. 4. 2013.
- ^ Francois P, Schrenzel J (2008). „Rapid Diagnosis and Typing of Staphylococcus aureus”. Staphylococcus: Molecular Genetics. Caister Academic Press. ISBN 978-1-904455-29-5. Непознати параметар
|name-list-style=игнорисан (помоћ) - ^ Mackay I M (editor). (2007). Real-Time PCR in Microbiology: From Diagnosis to Characterization. Caister Academic Press. ISBN 978-1-904455-18-9.
- ^ Coleman, WB i Tsongalis, GJ. Molecular Diagnostics: For the Clinical Laboratorian. Humana Press. 2006. ISBN 978-1-58829-356-5. стр. 47–56. i 65-74
- ^ Seiken, Denka. „MRSA latex test for PBP2”. Архивирано из оригинала 10. 03. 2009. г. Приступљено 12. 10. 2012.
- ^ Brigite Osterat, Saša Bojić Novi antibiotik protiv MRSA (2012) Deutsche Welle, Приступљено 12. 10. 2012.
- ^ Scheurich D, Woeltje K. Skin and soft tissue infections due to CA-MRSA. Mo Med 2009;106(4): 274-6.
- ^ Shalit, I.; Berger, S. A.; Gorea, A.; Frimerman, H. (1989). „Widespread quinolone resistance among methicillin-resistant Staphylococcus aureus isolates in a general hospital”. Antimicrob Agents Chemother. 33 (4): 593—4. PMC 172489
 . PMID 2729953. doi:10.1128/AAC.33.4.593..
. PMID 2729953. doi:10.1128/AAC.33.4.593..
Литература[уреди | уреди извор]
- Mackay I M (editor). (2007). Real-Time PCR in Microbiology: From Diagnosis to Characterization. Caister Academic Press. ISBN 978-1-904455-18-9.
- Francois P, Schrenzel J (2008). „Rapid Diagnosis and Typing of Staphylococcus aureus”. Staphylococcus: Molecular Genetics. Caister Academic Press. ISBN 978-1-904455-29-5. Непознати параметар
|name-list-style=игнорисан (помоћ)
Спољашње везе[уреди | уреди извор]
- Comparative Effectiveness of Screening for Methicillin-Resistant Staphylococcus aureus (MRSA) (језик: енглески)
- Beta-laktamski antibiotici (I) Penicilini (језик: хрватски)
 | Молимо Вас, обратите пажњу на важно упозорење у вези са темама из области медицине (здравља). |
