Повишено измокравање мокраћне киселине
| Повишено измокравање мокраћне киселине | |
|---|---|
| Синоними | Хиперурикозурија |
 | |
| Кристали мокраћне киселине | |
| Специјалности | нефрологија, урологија |
Повишено измокравање мокраћне киселине или хиперурикозурија је излучивање више од 750 mg (4,46 mmol) мокраћне киселине дневно за жене, односно 800 mg (4,46 mmol) на дан за мушкарце. Код 10% болесника са калцијумским каменцима повишено измокравање мокраћне киселине једини је узрок камена у бубрегу (нефролитијазе).[1]
Историја[уреди | уреди извор]
Мокраћну киселину је први изоловао шведски фармацеут Шеле 1776. године. Фуркрои је испитао око 600 бубрежник каменаца од 1736. до 1802. године и такође предложио за ово хетероциклично једињење термин мокраћна киселина.[2][3][4][5]
Епидемиологија[уреди | уреди извор]
Камен мокраћне киселине чини око 10% свих бубрежних каменаца у Сједињеним Америчким Државама. Међутим, учесталост и распрострањеност овог камења широм света варира у зависности од етничке припадности и географије. Каменчићи мокраћне киселине чине око 57% камена бубрега у Судану и 75% у Израелу.[6][7]
Преваленција се креће у зависности од пола пацијента, са вишом стопом појављивања међу женама. Људи са шећерном болести типа 2, метаболичким синдромом и гојазношћу имају знатно већи ризик од развоја камена мокраћне киселине него општа популација.[8]
Околина такође игра улогу у ризику од нефролитијазе. Студија спроведена у Саудијској Арабији открила је појачане епизоде бубрежне колике са повишеном температуром. Стопа формирања нефролитијазе је такође већа код радника у фабрикама са врућим окружењем. Оба ова налаза сугеришу да дехидрација значајно доприноси настанку камена мокраћне киселине.[6]
Недавна студија која је упоређивала постојање нефролитијазе међу развијеним и земљама у развоју показала је свеукупно повећање инциденције као и преваленције бубрежне литијазе. Овај пораст камена у бубрегу посебно је приметан у земљама у развоју због промене социо-економског стања становништва. Како становништво постаје богатије, они имају тенденцију да усвоје више западњачку исхрану са више животињских протеина у храни што повећава њихову тенденцију да производе мокраћну киселину.[9]
Глобално загревање се такође сматра фактором који доприноси хиперурикозурији.[8]
Преглед је такође идентификовао повећану производњу камена мокраћне киселине међу земљама у развоју за разлику од индустријализованих земаља. Међутим, подаци из земаља у развоју су недовољни, са другом студијом која показује контрастну разлику између преваленције бубрежних каменаца у модерној индијској популацији у поређењу са истом популацијом у претходним студијама.[10] Подаци студије су ограничени у погледу величине узорка, али имају тенденцију да потврђују општи тренд производње камена мокраћне киселине у земљама у развоју.[11][4]
Етиологија[уреди | уреди извор]
Мокраћна киселина или уринска киселина, је хетероциклично једињење, које се у организму сисара производи као нуспродукт метаболизма пурина. Може се генерисати из ендогених и егзогених извора. Људско тело производи око 300—400 mg мокраћне киселине дневно, а највећи део се производи у јетри. Пурини се дегенеришу у инозин и хипоксантин. Хипоксантин се даље метаболише у ксантин и мокраћну киселину у присуству ензима ксантин оксидазе.[4]


Код већине сисара, мокраћна киселина се трансформише у алантоин ензимском активношћу уриказе. Алантоин, као веома растворљива хемикалија, не ствара никакву патологију. Међутим, код људи је овај ензим нефункционалан, па је крајњи производ метаболизма пурина мокраћна киселина, слаба киселина која је релативно нерастворљива. Дакле, високи нивои мокраћне киселине у мокраћи и серуму могу довести до њеног таложења у зглобовима и бубрезима, што доводи до гихта и нефролитијазе.[5] Егзогени извори укључују месо, рибу, алкохол, слатка пића, слатке погаче и месо органа који су посебно богати пурином.[4]
Органи одговорни за елиминацију и излучивање мокраћне киселине су бубрези и црева. У цревном тракту, мокраћна киселина се трансформише у амонијак и угљен-диоксид. Бактерије користе цревни амонијак за метаболизам. У бубрезима се скоро 100% мокраћне киселине филтрира у гломерулима. Међутим мокраћна киселина се једним делом лучи дисталном тубулу а другим делом реесорбује у проксималном извијеном тубулу, што на крају доводи до само 10% фракционе елиминације у мокраћи.[12][4]
Хиперурикозурија може бити узрокована:[12]
- повећаном продукцијом урата (уричка дијатеза),
- мијелопролиферативном болести (малигнитет),
- исхраном богатом пуринима (изнутрице, риба).[12]
Улога хиперурикозурије у гихту и стварању мокраћних каменаца[уреди | уреди извор]
Уратна дијатеза је ентитет у коме се описује стварање каменаца код болесника са примарним гихтом.[13] Постоје три метаболичка поремећаја у примарном гихту:
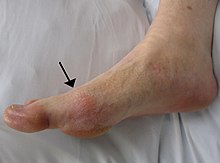
- Повећан ацидитет непознате етиологије (код свих болесника).
- Прекомерна продукција мокраћне киселине (код неких болесника)
- Смањени клиренс мокраћне киселине (код неких болесника).
Болесници са последња два поремећаја су склони развијању хиперурикемије, артритиса и мокраћних каменаца у склопу гихта. При ниској вредности пХ, хиперурикозурија може да доведе до формирања уратног камена, као резултат повећаног ацидитета (киселости) мокраће. При нормалном пХ мокраће (> 5,5) хиперурикозурија може да произрокује стварање калцијум-оксалатних каменаца. Механизам стварања каменаца највероватније покреће хетерогене кристализације калцијум оксалата уратом.[14]
Испитивања су показала да око 20% болесника са каменцима калцијум-оксалата у мокраћном систему има хиперурикозурију, првенствено због претераног уноса пурина из меса. Зато се болесницима склоним хиперурикозурији препоручује дијета са смањеним уносом пурина и терапија алопуринола (100 mg дневно).[8]
Терапија[уреди | уреди извор]
Ако нису присутни ни хиперурикемија ни гихт, онда се ризик од нефролитијазе изазване мокраћном киселине могу смањити употребом антиурикозуричних лекова.
Саставни део терапије је исхрани са мало пурина, приказана на овој табели:[15]
| Дозвољене | Умерено дозвољене | Забрањене |
|---|---|---|
| јаја | шпаргла | инћуни |
| ораси, кикирики бутер | карфиол | сардине |
| сиреви са мало масти | спанаћ | скуша |
| обрано или 1% млеко | махунасто поврће | туна |
| супе и чорбе без меса | кувани парадајз | харинга |
| поврће | кромпир | бакалар |
| воће и воћни сокови | пилетина | шкољке |
| бели хлеб, пециво, двопек | овчије месо | дивљач |
| пшеничне клице | печурке | изнутрице |
| пасте | овас и овсена каша | сосови са месом |
| пиринач | пшеничне клице и мекиње | месне прерађевине |
| корнфлекс | интегрално брашно | сланина |
| кокице | хлеб од ражи | свињско месо |
| кукурузно брашно | шећер | говеђе месо |
| ћуреће бело месо | мед | сочиво |
| јагњеће месо | чоколада | пуномасно млеко и сиреви |
| вода | маст | квасац |
Поред тога, како повећање пХ вредности мокраће делује заштитно, неопходо је смањити киселост мокраће.[16]
Прогноза[уреди | уреди извор]
Иако 80% до 90% мокраћних каменаца пролази спонтано ако су величине 4 mm или мање, у преосталим случајевима непокретни каменци могу довести до: [8]
- опструкције,
- инфекције,
- пионефроезе,
- руптуре чашице,,
- губитка бубрежног паренхима,
- сужења мокраћовода.
Камење мокраћне киселине се добро лечи алкалинизационом терапијом, али се хируршка интервенција може извести у случају каменца >10 mm. Основна етиологија такође одређује прогнозу каменца мокраћне киселине.[17]
Компликације[уреди | уреди извор]

У најчешче компликације хиперурикозурије спадају:[8]
- Хидронефроза.
- Опструктивни пијелонефритис.
- Понављајуће инфекције уринарног тракта.
- Перфорација мокраћовода.
- Руптура бубрежне чашице са формирањем уринома.
- Сужења мокраћне цеви.
- Последњи стадијум болести бубрега.
- Хронична болест бубрега.
- Рецидиви мокраћних каменаца.
Извори[уреди | уреди извор]
- ^ Aringer M, Graessler J (December 2008). Understanding deficient elimination of uric acid. Lancet 372 (9654): 1929–30.
- ^ Ngo TC, Assimos DG. Uric Acid nephrolithiasis: recent progress and future directions. Rev Urol. Win. 9 (1). 2007 Win: 17—27. Проверите вредност парамет(а)ра за датум:
|date=(помоћ); Недостаје или је празан параметар|title=(помоћ). - ^ Lee SJ, Oh BK, Sung KC. Uric acid and cardiometabolic diseases. Clin Hypertens. 2020;26:13.
- ^ а б в г д Аbou-Elela A. Epidemiology, pathophysiology, and management of uric acid urolithiasis: A narrative review. Abou-Elela, A. (септембар 2017). „Epidemiology, pathophysiology, and management of uric acid urolithiasis: A narrative review”. J Adv Res. 8 (5): 513—527. PMC 5512151
 . PMID 28748117. doi:10.1016/j.jare.2017.04.005..
. PMID 28748117. doi:10.1016/j.jare.2017.04.005..
- ^ а б Wiederkehr MR, Moe OW. Uric Acid Nephrolithiasis: A Systemic Metabolic Disorder. Clin Rev Bone Miner Metab. 2011 Dec;9(3-4):207-217.
- ^ а б Abou-Elela A. Epidemiology, pathophysiology, and management of uric acid urolithiasis: A narrative review. Abou-Elela, A. (септембар 2017). „Epidemiology, pathophysiology, and management of uric acid urolithiasis: A narrative review”. J Adv Res. 8 (5): 513—527. PMC 5512151
 . PMID 28748117. doi:10.1016/j.jare.2017.04.005..
. PMID 28748117. doi:10.1016/j.jare.2017.04.005..
- ^ Kumari A, Dokwal S, Mittal P, Kumar R, Goel R, Bansal P, Kumar HD, Bhutani J. An Increase Incidence in Uric Acid Nephrolithiasis: Changing Patterns. J Clin Diagn Res. 2016 Jul;10(7):BC01-3.
- ^ а б в г д Kaur, Parneet; Bhatt, Harshil (2022), Hyperuricosuria, StatPearls Publishing, PMID 32965872, Приступљено 2022-11-11
- ^ Alatab S, Pourmand G, El Howairis Mel F, Buchholz N, Najafi I, Pourmand MR, Mashhadi R, Pourmand N. National Profiles of Urinary Calculi: a Comparison Between Developing and Developed Worlds. Iran J Kidney Dis.. . 10 (2). март 2016: 51—61. Недостаје или је празан параметар
|title=(помоћ). - ^ Cicerello, E.; Merlo, F.; MacCatrozzo, L. (септембар 2010). „Urinary alkalization for the treatment of uric acid nephrolithiasis”. Arch Ital Urol Androl. 82 (3): 145—8. PMID 21121431.
- ^ Sakhaee, K. (јун 2014). „Epidemiology and clinical pathophysiology of uric acid kidney stones”. J Nephrol. 27 (3): 241—5. PMC 4696481
 . PMID 24497296. doi:10.1007/s40620-013-0034-z..
. PMID 24497296. doi:10.1007/s40620-013-0034-z..
- ^ а б в Angstadt, Carol N. (1997-12-04). Purine and Pyrimidine Metabolism: Purine Catabolism. NetBiochem, 4 December 1997. Retrieved from Gouts and Hyperuricemia.
- ^ Baillie, J. Kenneth; Bates, Matthew G.D.; Thompson, A. A. Roger; Waring, W. Stephen; Partridge, Roland W.; Schnopp, Martin F.; Simpson, Alistair; Gulliver-Sloan, Fiona; Maxwell, Simon R.J.; Webb, David J. (2007). „Endogenous Urate Production Augments Plasma Antioxidant Capacity in Healthy Lowland Subjects Exposed to High Altitude”. Chest. 131 (5): 1473—1478. PMID 17494796. doi:10.1378/chest.06-2235.
- ^ Worcester EM, Coe FL. Nephrolithiasis. Prim Care.. . 35 (2). јун 2008: 369—91. Недостаје или је празан параметар
|title=(помоћ), vii. - ^ Weaver AL, Cheh MA, Kennison RH. How PCP education can impact gout management: the gout essentials. J Clin Rheumatol. 2008;14(suppl):S42-S46.
- ^ Mattle D, Hess B (мај 2005). „Preventive treatment of nephrolithiasis with alkali citrate--a critical review” (PDF). Urol. Res. 33 (2): 73—9. PMID 15875173. doi:10.1007/s00240-005-0464-8.
- ^ Teichman, J. M. (2004-02-12). „Clinical practice. Acute renal colic from ureteral calculus”. New England Journal of Medicine. 350 (7): 684—93. PMID 14960744. doi:10.1056/NEJMcp030813.
Литература[уреди | уреди извор]
- Baillie, J. Kenneth; Bates, Matthew G.D.; Thompson, A. A. Roger; Waring, W. Stephen; Partridge, Roland W.; Schnopp, Martin F.; Simpson, Alistair; Gulliver-Sloan, Fiona; Maxwell, Simon R.J.; Webb, David J. (2007). „Endogenous Urate Production Augments Plasma Antioxidant Capacity in Healthy Lowland Subjects Exposed to High Altitude”. Chest. 131 (5): 1473—1478. PMID 17494796. doi:10.1378/chest.06-2235.
- McCrudden, Francis H. (1905). Uric Acid: The Chemistry, Physiology and Pathology of Uric Acid and the Physiologically Important Purin Bodies, with a Discussion of the Metabolism in Gout. Samuel Usher. ISBN 9780598891396.
Спољашње везе[уреди | уреди извор]
| Класификација | |
|---|---|
| Спољашњи ресурси |
 | Молимо Вас, обратите пажњу на важно упозорење у вези са темама из области медицине (здравља). |
